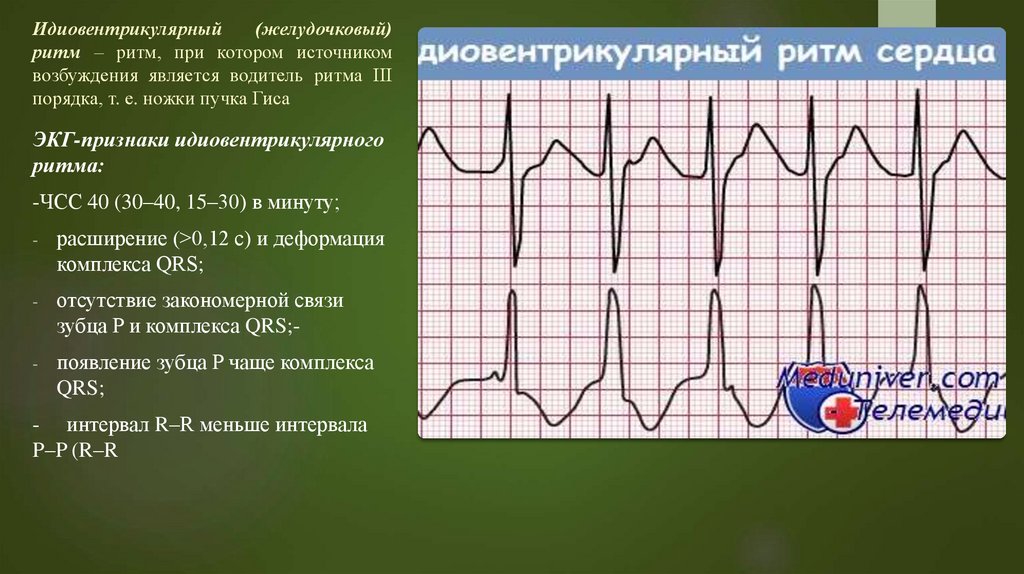
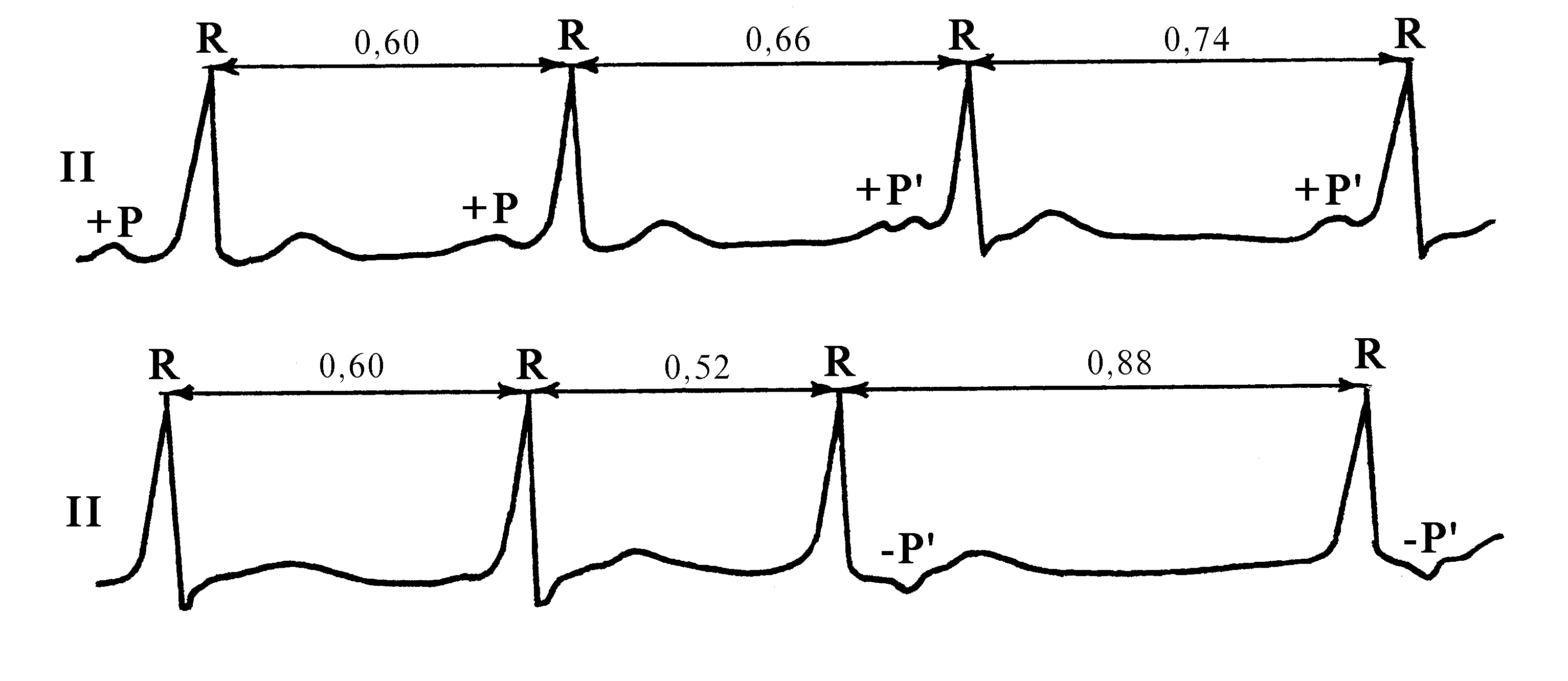
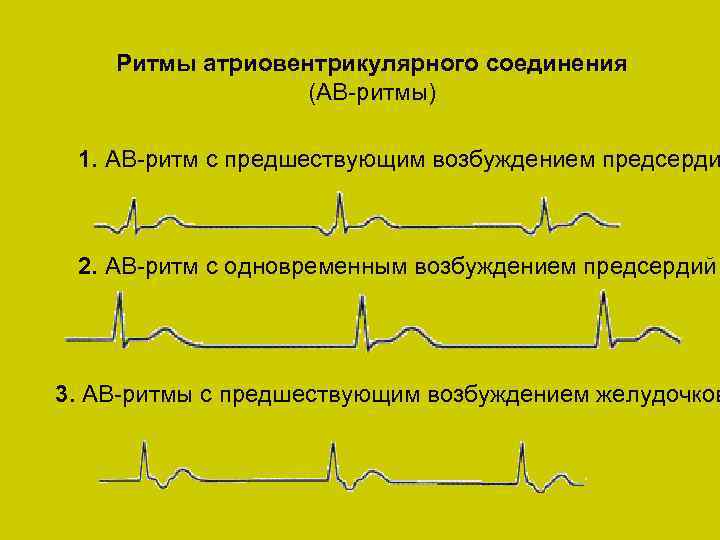
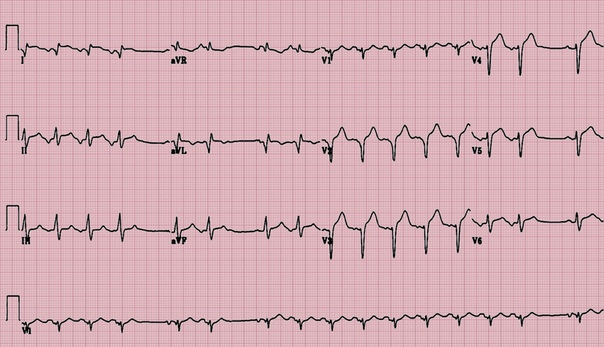
Характерные симптомы
Более половины случаев расстройств сердечного ритма, обусловленные миграцией водителя, появляются у здоровых людей на фоне психоэмоционального возбуждения, при медикаментозной интоксикации, курении, приеме алкоголя, у спортсменов при несоблюдении режима тренировок. Некоторые виды аритмии протекают бессимптомно и обнаруживаются только при ЭКГ сердца.
В случае же, если миграция была вызвана патологией, то могут наблюдаться следующие симптомы:
- ИБС. Общая слабость, боль локализована за грудиной, иррадиация под лопатку, шею, плечо. Периодически наблюдаются изменения сердечного ритма, что сопровождается тошнотой, профузным потом.
- Синдром слабости синусового узла. Синусовая аритмия склонна к брадикардии, при которой головной мозг страдает от недостатка кислорода. У больного отмечаются головокружения, головные боли, обмороки, повышенная возбудимость, нервозность, ощущение замирания сердца, боли в области сердца – жгучие, тянущие.
- Миокардиты. Появляется тупая боль в области сердца, изменяется сердечный ритм, возникает сердцебиение, холодный пот. Артериальное давление снижается, возможны обмороки.
- Недостаточность митрального клапана. Присутствует одышка при незначительном физическом напряжении, боли в сердце, чувство беспокойства, тревоги.
- Стеноз митрального клапана. Расстройство сердечного ритма проявляется в виде мерцательной аритмии, во время приступа отмечается общая слабость, одышка, сердцебиение. Возможно развитие тромбоэмболии.
- Стеноз трикуспидального клапана. Характерны эпизоды мерцательной аритмии с тахикардией. Больной ощущает хаотическое сердцебиение, потливость, слабость, дрожь. В конце приступа у больного отмечается усиленное мочевыделение.
- Недостаточность трикуспидального клапана. Больного беспокоит одышка, слабость, частые приступы наджелудочковой тахикардии, сердцебиение, чувство «трепыхания», замирания сердца, обморочные состояния.
Внесердечные факторы
Помимо строго сердечных моментов, присутствуют и прочие причины объективного характера, которые не зависят от поведения и привычек пациента:
Вегетососудистая дистония. Или ВСД. Вопреки утверждениям многих специалистов, диагнозом не считается. Это симптоматический комплекс.
Он присущ пациентам с перенесенными или текущими патологиями центральной нервной системы, мозговых придатков. Также может провоцироваться нарушением гормонального фона.
В таком случае отклонение связано с активизацией блуждающего нерва. Требует срочного выявления происхождения, затем показано купирование симптоматики и предотвращение повторных приступов.
- Вирусные и инфекционно-воспалительные патологии. От простой простуды и ОРВИ до туберкулеза, прочих состояний опасного характера. По мере лечения результат различен. В отсутствии грубых дефектов вероятно полное восстановление.
- Эндокринные нарушения. Гипертиреоз, чрезмерный синтез гормонов коры надпочечников, избыток специфических веществ гипофиза, андрогенов, ангиотензина, альдостерона, ренина.
Лечение заключается в нормализации фона. По мере достижения этой цели, самочувствие улучшается. Но если возникают дефекты развития сердца, как вариант, кардиомиопатия, полной компенсации ждать не приходится.
Как проводится лечение?
Если методы исследования не выявили органического поражения сердца, то рекомендуется только наблюдение.
При кардиоваскулярных причинах возникновения аритмий главное правило – это лечение основного заболевания.
- Профилактика тромбообразования: Аспирин, Кардиомагнил.
- Средства, уменьшающие потребность миокарда в кислороде: Метопролол, Атенолол, Бисопролол.
- Статины – препараты, снижающие уровень холестерина в крови: Симвастатин, Аторвастатин.
- Профилактика спазма сосудов – ингибиторы АПФ: Эналаприл, Лизиноприл.
- Противоишемические средства: антагонисты кальциевых каналов (Верапамил), нитраты (Нитроглицерин).
- Хирургическое лечение
- Коронарная ангиопластика.
- Аортокоронарное шунтирование.
- Этиологическое лечение: антибиотики, противовирусные препараты.
- Патогенетическая терапия.
- Антиаритмические средства, предотвращают развитие предсердной и мерцательной аритмии: Коронал, Пропафенон.
- Антикоагулянты: Варфарин.
- Профилактика тромбов: Аспирин, Тромбонил.
- Антиишемические препараты: Мексикор.
- На начальных стадиях – консервативная терапия.
- Диуретики: Гипотиазид, Фуросемид.
- Ингибиторы АПФ: Каптоприл, Эналаприл.
- B-блокаторы: Лозартан, Ловитен.
- Сердечные гликозиды: Дигитоксин, Целанид.
- При развитии сердечной недостаточности – операция по замене клапана.
- Седативные лекарства: Ново-пассит, Персен.
- Транквилизаторы: Седуксен.
- Препараты, улучшающие мозговое кровообращение: Винпоцетин, Нимодипин.
- Сбалансированное питание.
- Режим труда и отдыха.
- Дозированная физическая активность.
Диагностика
Диагноз устанавливают на основании результатов анализа микроэлементов в крови, ЭКГ и суточного холтеровского мониторирования.
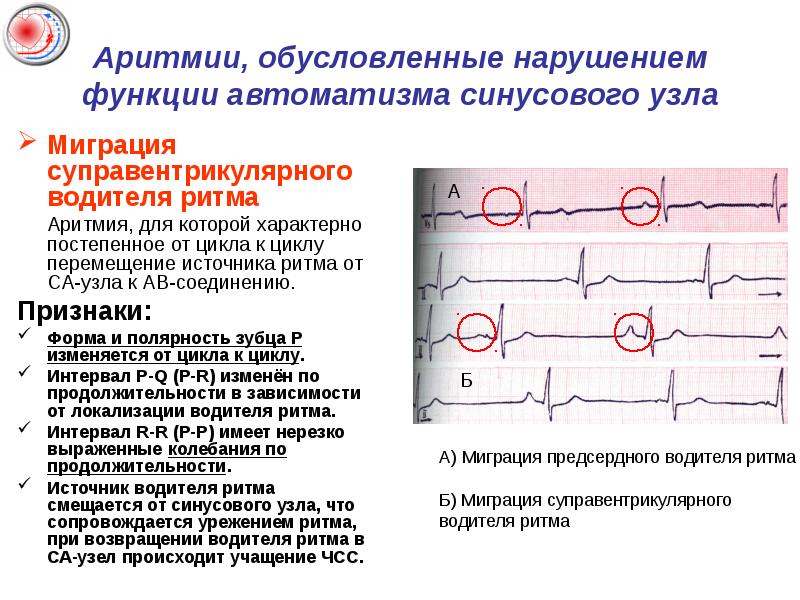
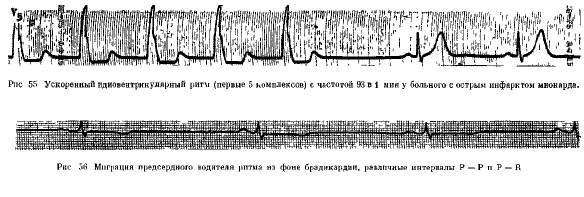
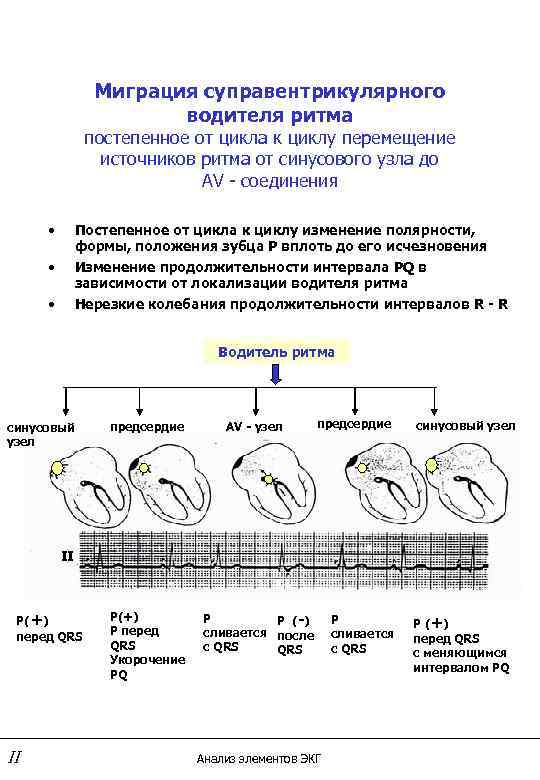
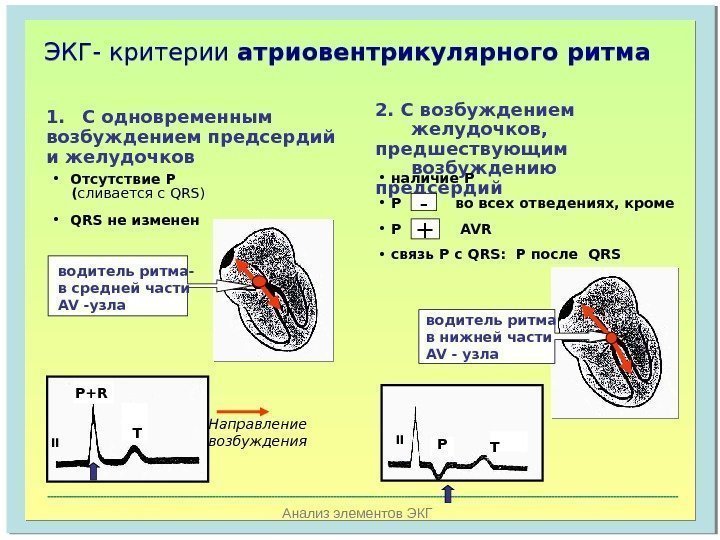
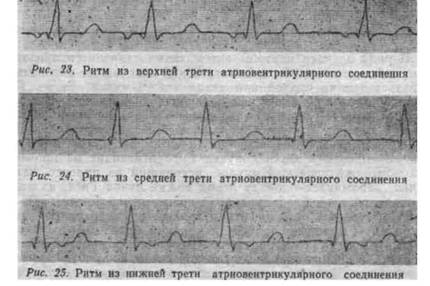
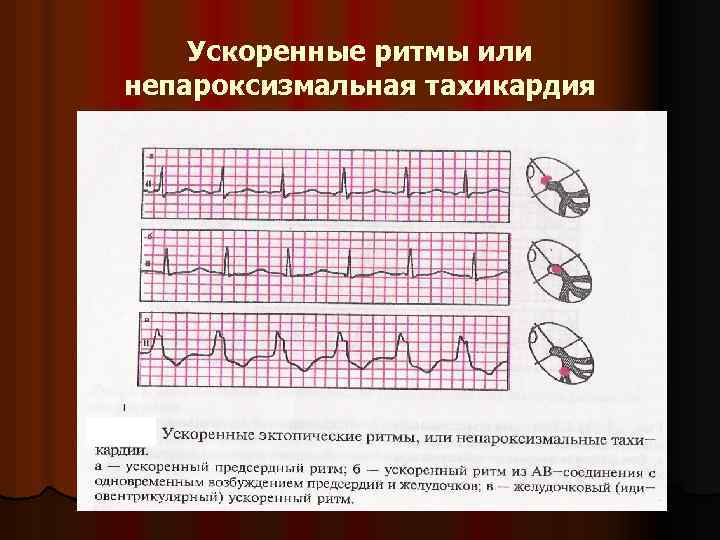
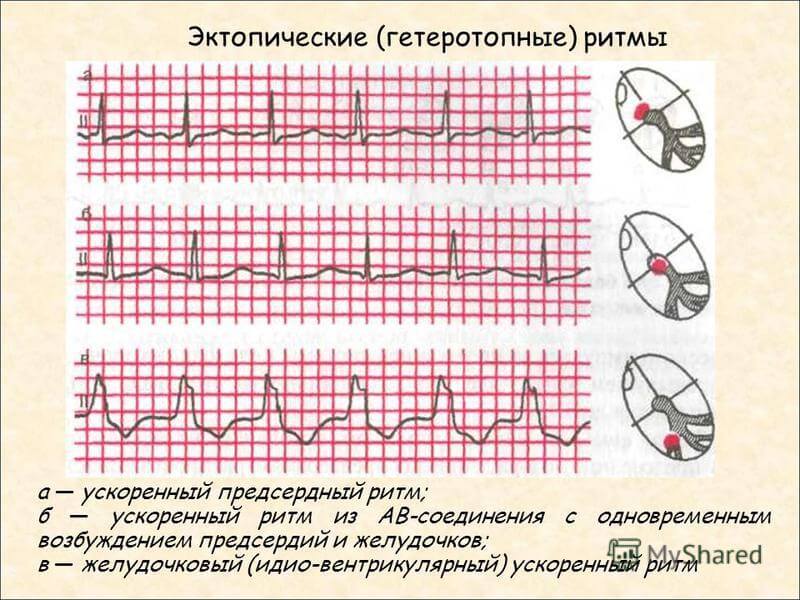
На ЭКГ у ребенка и у взрослого можно выявить различные виды миграции: предсердный скользящий, блуждающий и мигрирующий ритм между атриовентрикулярным и синоатриальным узлами. Особенности ЭКГ таковы:
-
После спонтанного окончания наджелудочковой тахикардии отмечается медленное восстановление функции СА-узла.
- Остановка синусового узла, когда паузы более 3 сек.
- Постоянная брадикардия.
- Предсердный скользящий ритм.
- Блуждающий СА-ритм.
- Тяжесть приступа пропорциональна продолжительности паузы между желудочковыми сокращениями.
Особенности суточного холтеровского мониторирования:
- Проводится непрерывно в течение 2-3 суток.
- Запись производится в трех каналах.
- Используется компактный портативный регистратор.
- Довольно точно помогает установить саму миграцию, ее причину, проявления, продолжительность.
- Является в разы более эффективным и информативным, нежели обычная ЭКГ.
- Нет противопоказаний к проведению данного исследования.
ЭКГ не является максимально достоверной для постановки диагноза, врачи часто используют тест с Атропином, когда при его введении резко повышается частота импульсаций и меняется ритм (это признак положительного результата теста).
Также очень важную роль играет правильный сбор анамнеза, физикальный осмотр, общие и биохимические анализы крови и мочи, консультации терапевта, невролога, психотерапевта.
Функции сердца
Прежде чем говорить о классификации пейсмейкеров или водителей ритма, следует сказать об основных функциях сердца:
- Сердце обладает автоматизмом, что означает способность пейсмейкерной системы к самостоятельному вырабатыванию импульсов возбуждения в автоколебательном режиме. Вышележащие отделы проводящей системы оказывают угнетающее действие на нижележащие, так как пейсмейкер первого порядка обладает большим автоматизмом, чем водитель ритма сердца второго, третьего или четвертого порядков.
- Сердце обладает возбудимостью, что означает способность кардиомиоцитов к возбуждению под воздействием раздражителей различного происхождения, химического или физического.
- Сердце обладает проводимостью, что означает способность структур сердца проводить возбуждение от одного участника пейсмейкерной системы к другому вследствие изменения потенциала действия.
- Сердце обладает сократимостью, что означает способность сердечной мышцы к сокращению под воздействием электрических импульсов, и сокращение тем больше, чем больше длина мышечного волокна.
- Сердце обладает рефрактерностью, что означает способность кардиомиоцитов временно быть невосприимчивыми к любым импульсам после сокращения. Функция обеспечивает восстановление потенциала действия в клетках и отдых сердечной мышцы.
Профилактические меры
Для предотвращения смещения водителя ритма необходимо придерживаться следующих правил:
- отказаться от курения и алкогольных напитков;
- снизить потребление жирной пищи животного происхождения;
- обеспечить достаточное поступление белка и витаминов;
- поддерживать рекомендованный уровень физической активности;
- снизить вес тела при ожирении;
- проводить адекватную терапию инфекционных заболеваний.
Миграция источника ритма происходит при перемещении с синусового узла (основного) к атриовентрикулярному или по предсердиям. Возникает при деструктивных процессах в миокарде, но может быть и у здоровых людей. Проявления обнаруживают при ЭКГ-исследовании, дополнительные методы диагностики используют для выявления причины патологии.
Медикаментозная терапия включает препараты для улучшения питания миокарда, антиаритмические средства при блокадах. При бессимптомном течении прогноз благоприятный.
Диагностика
 Электрокардиограмма – начальный этап обследования. Он дает первичную информацию, указывая на появление проблемы. При обнаружении отклонений терапевт направляет пациента на дополнительную диагностику. Она включает в себя:
Электрокардиограмма – начальный этап обследования. Он дает первичную информацию, указывая на появление проблемы. При обнаружении отклонений терапевт направляет пациента на дополнительную диагностику. Она включает в себя:
- УЗИ сердца, печени, надпочечников, щитовидной железы;
- рентгенографию;
- фонокардиографию с отслеживанием тонов;
- анализ крови на гемоглобин, холестерин.
Наиболее информативный способ диагностики – холтеровский мониторинг. В течение суток пациент ходит с подключенным прибором, который фиксирует работу сердца, ритм, показывает отклонения во время сна, ходьбы. При необходимости человек получает консультацию эндокринолога, кардиохирурга, невролога.
Симптомы и проявления
 У большинства пациентов процесс протекает без симптомов. Они зависят от типа болезни, сопутствующих воспалений, возраста человека. При формировании суправентрикулярного водителя сердечного ритма человек ощущает:
У большинства пациентов процесс протекает без симптомов. Они зависят от типа болезни, сопутствующих воспалений, возраста человека. При формировании суправентрикулярного водителя сердечного ритма человек ощущает:
- покалывание в задней части грудины;
- мышечную слабость;
- головокружения;
- резкие приступы повышенной потливости.
При более редкой желудочковой форме у больного наблюдается гипотония или гипертония, сонливость. При повышении физической нагрузки он может потерять сознание, ощутить приливы жара, озноб.
Миграция водителя сердечного ритма у детей появляется при миокардите, часто становится осложнением инфекций, бактериальной ангины, ревматизма. У малышей и подростков симптоматика имеет следующие отличия:
- выделение носогубного треугольника на лице;
- посинение ногтевой пластины во время приступа;
- нарушение сна;
- заметная пульсация вены на шее;
- одышка;
- потери сознания.
Дети с подобной проблемой отстают в росте, не могут сосредоточиться на учебе, избегают активных занятий и общения с друзьями. Они жалуются на боли в груди, плохо кушают, капризничают при перемене погоды.
Важно!
Нередко патология развивается при гормональном сбое у женщин. Поэтому опасными периодами, требующими повышенного контроля кардиолога, считаются беременность и менопауза.
ЭКГ признаки
 У некоторых пациентов патологический процесс заметен только на электрокардиограмме. Иногда пациенты узнают об опасной особенности при прохождении профилактического осмотра, на плановом обследовании. Признаки, по которым врач определяет сбой ритма:
У некоторых пациентов патологический процесс заметен только на электрокардиограмме. Иногда пациенты узнают об опасной особенности при прохождении профилактического осмотра, на плановом обследовании. Признаки, по которым врач определяет сбой ритма:
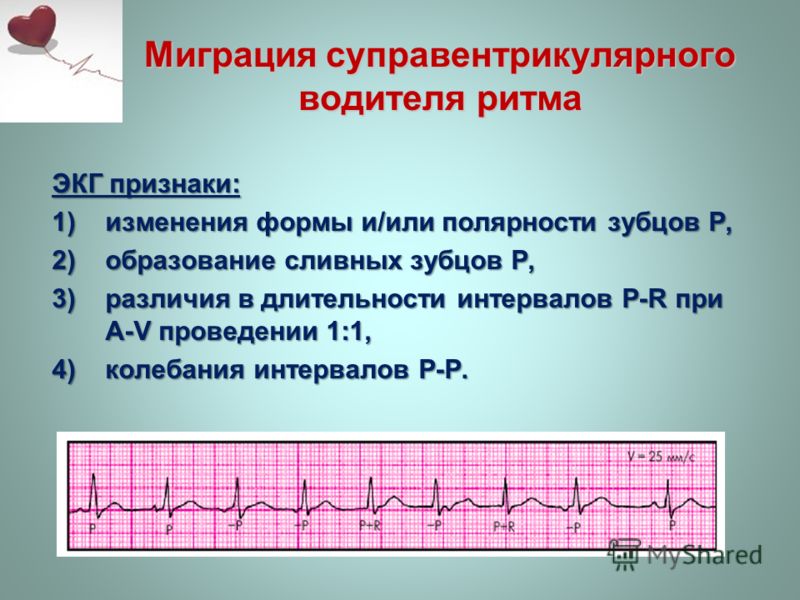
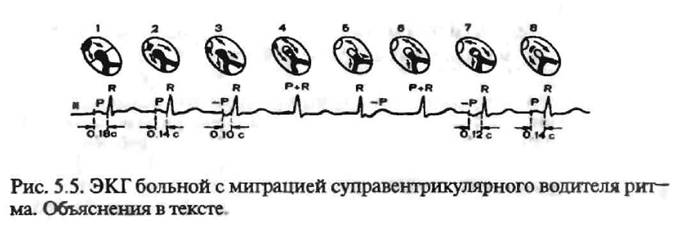
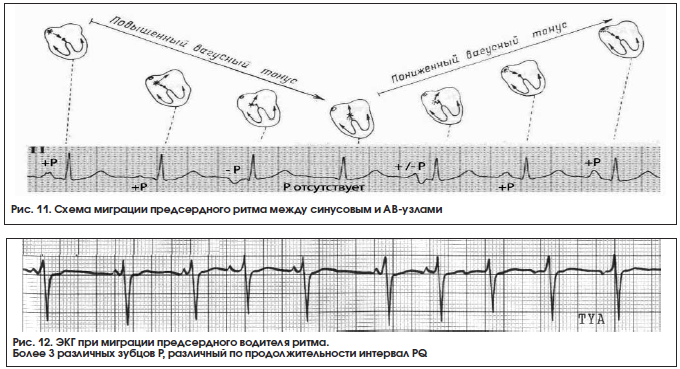
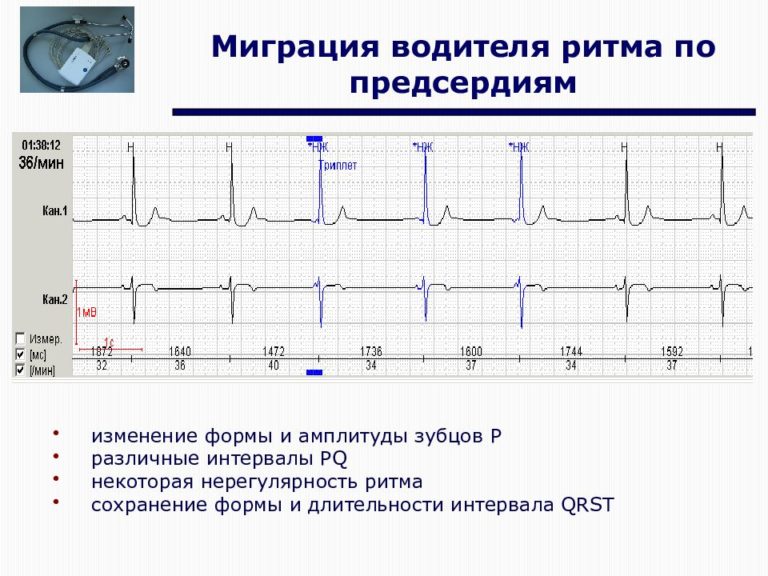
- форма зубца Р неравномерно меняется при каждом ударе;
- продолжительность интервала P–Q неодинакова;
- интервалы Р–Р имеют разную длину.
На ЭКГ миграция водителя ритма у маленького ребенка просматривается с трудом: если малыши нервничают, сложно получить достоверный результат без искажений. Поэтому для диагностики используется несколько методов, включая суточный мониторинг по Холтеру.
Сопровождающие симптомы
 Синдром водителя ритма имеет множество проявлений. Признаки зависят от причины, указывают врачу на источник миграции:
Синдром водителя ритма имеет множество проявлений. Признаки зависят от причины, указывают врачу на источник миграции:
- При ВДС у подростков и взрослых пациент ощущает постоянную сонливость, слабость. Артериальное давление пониженное, кожа на конечностях бледная, холодная.
- При ишемической болезни регулярно возникают приступы острой или ноющей боли в груди, отдающей в руку, спину.
- На недостаточность митрального клапана указывает отечность ног, шеи и пальцев на руках, одышка при небольшой нагрузке, кашель.
- Слабость синусового узла, продуцирующего импульсы, выражается в перебоях в работе сердца, сильных болях, спазмах в груди, понижении физической активности.
При миокардите, осложненном скрытыми воспалениями, у больного возникает сердечный кашель. Он появляется в положении лежа на спине или боку, сопровождается тошнотой, болями в правом подреберье. Нарушается работа печени, пищеварительной системы, возникают рвотные позывы, тошнота.
Миграция водителя ритма: причины, симптомы, диагностика, лечение

Автоматическую работу сердца обеспечивает его проводящая система, представляющая собой комплекс анатомических образований из атипичных мышечных волокон. Основными из них являются синусовый узел и атриовентрикулярное соединение. Синусовый узел, расположенный в правом предсердии, состоит из сплетения нервных и мышечных волокон и выполняет функцию водителя ритма.
работа проводящей системы сердца, обозначены её ключевые компоненты
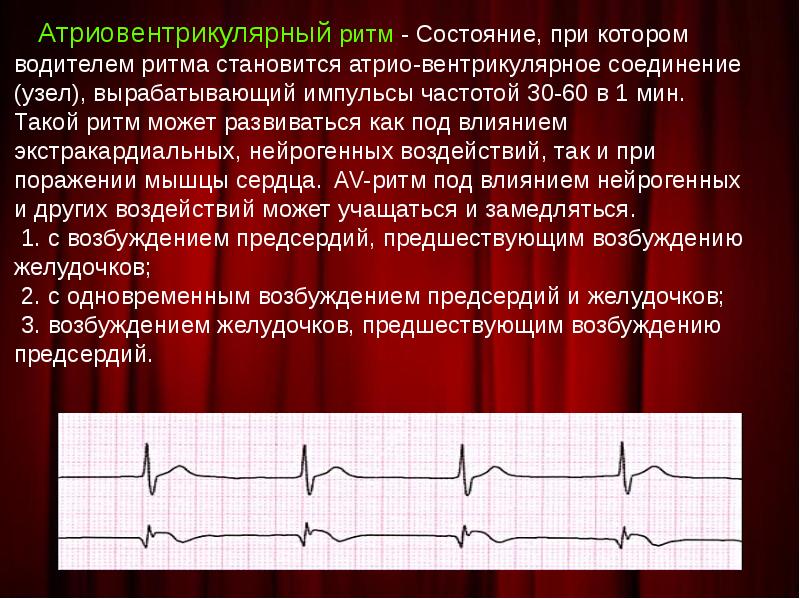
Водитель ритма — это участок сердца, генерирующий импульс и регулирующий нормальную сердечную деятельность. Другим водителем ритма является атриовентрикулярный (АВ) узел, расположенный между предсердием и желудочком и включающийся в работу при выходе из строя синусового узла.
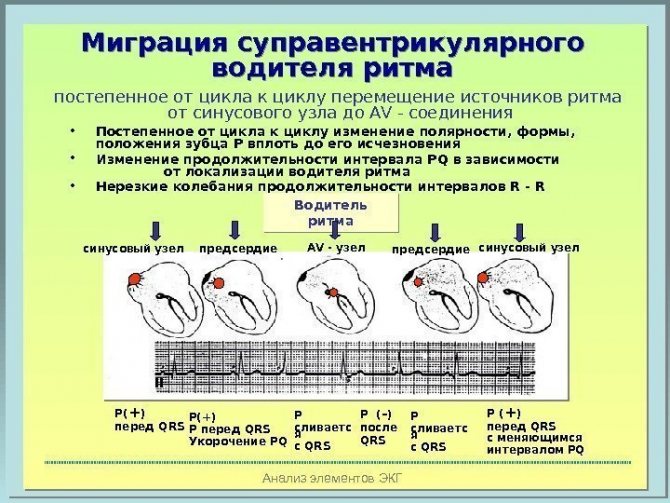
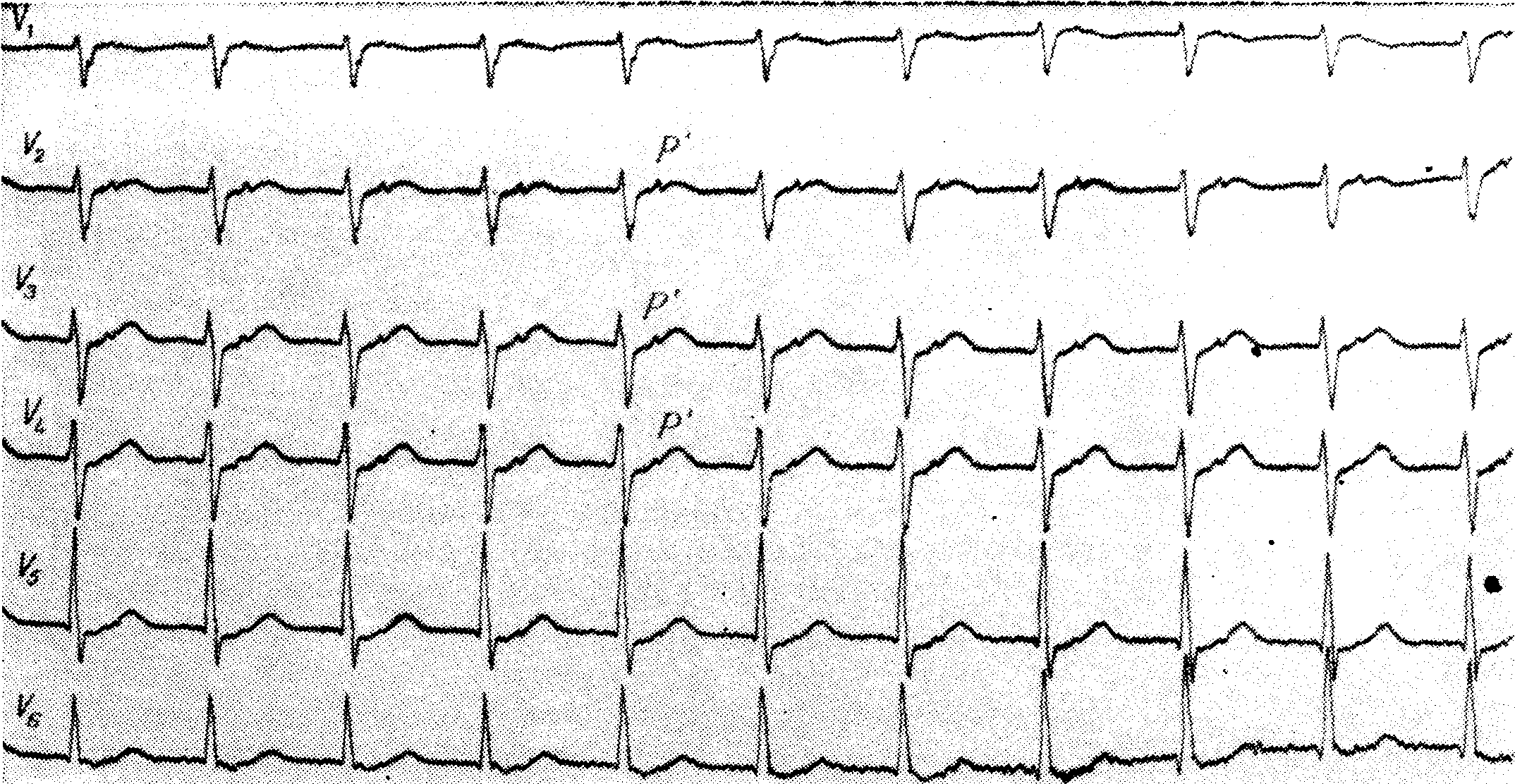
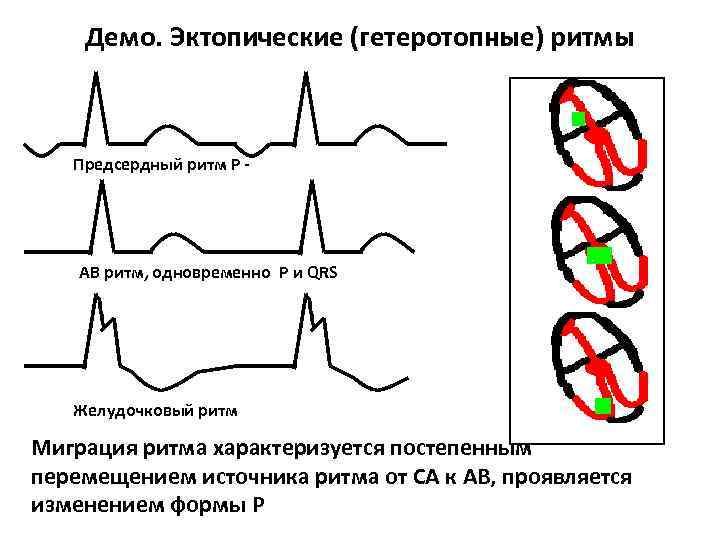
Миграция водителя ритма — нарушение частоты и последовательности сердечных сокращений, при котором происходит периодическая смена водителя ритма. Нервные импульсы перемещаются от синусового узла в различные участки предсердий и к атриовентрикулярному соединению. При этом активность синусового узла подавляется активностью предсердных центров, а затем вновь восстанавливается. Когда природный стимулятор перестает передавать свои импульсы к мышцам, нарушается ритм сердца, у больных развивается аритмия — брадикардия или тахикардия.
Миграцию водителя ритма обычно обнаруживают случайно во время проведения электрокардиографии. Пациенты с данным видом аритмии чувствуют себя удовлетворительно и жалобы предъявляют крайне редко.
Миграция водителя ритма по предсердиям возникает у лиц с сердечной патологией, но может обнаруживаться и у здоровых людей.

миграция водителя ритма по предсердиям
Нарушения ритма бывают приобретенными и врожденными, а причины их возникновения — кардиальные, экстракардиальные, сочетанные.
Основной этиологический фактор аритмии — нейроциркуляторная дистония с преобладающим влиянием на работу сердца блуждающего нерва. Такая патология развивается обычно у лиц молодого возраста и полностью исчезает с возрастом. Функция нервной системы и прочие процессы в организме восстанавливаются.

Среди прочих причин аритмии выделяют:
- Интоксикации лекарственными препаратами — сердечными гликозидами,
- Инфекционные болезни вирусной или бактериальной этиологии,
- Эндокринопатии,
- Психосоматические заболевания,
- Дефицит микроэлементов,
- Заболевания сердца — ИБС, ревматизм, миокардит, врожденные и приобретенные пороки сердца, кардиомиопатия, эндокардит,
- Физическое перенапряжение,
- Сильный стресс.
Ишемическая болезнь сердца, инфаркт миокарда, кардиосклероз и опухоль сердца вызывают повреждение синусового и атриовентрикулярного узлов, что приводит к сбою в работе сердца. Поражаются проводящие пути, передающие нервный импульс к миокарду, и развивается блокада сердца. Нарушение ритма сердца приводит к серьезным сбоям в его работе вплоть до его остановки.
У ребенка к дисфункции проводящей системы сердца и развитию аритмии приводит перинатальная патология.
Как лечить недуг
Миграция водителя сердечного ритма лечится исходя из причин возникновения. В большинстве случаев после устранения болезней, спровоцировавших нарушение сердечного ритма, проблема проходит самостоятельно.
Помимо того, что необходимо вылечить заболевание, провоцирующее отклонения в ритме сердца, важно соблюдать простые рекомендации:
- достаточно спать;
- полноценно питаться, избегая перегруженной жирами пищи;
- избегать стрессовых ситуаций;
- заниматься умеренными физическими упражнениями;
- полностью отказаться от курения и употребления алкогольных напитков.
Возможно применение вспомогательной медикаментозной терапии. Назначают такие лекарственные препараты:
- «Триметазидин»;
- «Рибоксин»;
- «Убихинон».
Все эти препараты разной группы. Врач может подобрать другие лекарства. Только специалист может рекомендовать подходящие препараты, которые поддержат работу сердечной мышцы и помогут при борьбе с аритмией.
 Принцип установки кардиостимулятора
Принцип установки кардиостимулятора
Как развивается заболевание?
Для того, чтобы разобраться с патогенезом заболевания, необходимо знать очередность проведения возбуждения в сердечной мышце. Импульс генерируется в СА-узле (водителе ритма), затем через межузловые пучки попадает в атриовентрикулярный узел, и после этого достигает пучка Гиса и волокон Пуркинье, в реальности в этот момент мы наблюдаем поочередное сокращение предсердий и желудочков.
 Это нормальное распространение импульса, но как только повреждаются кардиомиоциты, импульс перестает правильно проходить, а также теряет свою интенсивность, что вызывает аритмии.
Это нормальное распространение импульса, но как только повреждаются кардиомиоциты, импульс перестает правильно проходить, а также теряет свою интенсивность, что вызывает аритмии.
Заболевание может быть врожденным или же приобретенным. Чаще всего наблюдается при врожденных пороках сердца или после хирургической их коррекции, реже – при кардиомиопатиях или миокардитах.
Из-за повреждений различного генеза в СА-узле уменьшается количество пейсмейкеров (клетки, способные генерировать и передавать другим электрические импульсы). Морфологические изменения и функциональные нарушения СА-узла ведут к развитию его слабости, что приводит к индукции автоматизма латентных водителей ритма.
Развивается фиброз, пролиферация коллагеновых волокон. Этиологическим фактором могут выступать миокардит, миокардиодистрофии, кардиомиопатии, доказано негативное чрезмерное воздействие блуждающего нерва. Возникающая пейсмекерная слабость характеризуется снижением интенсивности образования импульса, т. е. снижением ритмогенной активности. Водитель ритма начинает мигрировать, возникает диссоциация, подавляется автоматизм СА-узла, появляются вторичные аритмии.
С какой аритмией сердца не берут в армию?
Для подтверждения сердечной недостаточности 1 или 2 функционального класса призывник должен иметь на руках результаты диагностики: эхокардиография, велоэргометрия, тредмил-тест, тест 6-минутной ходьбы. Анализ врачом результатов диагностики должны в целом стать основой для освобождения от армии с проявлениями аритмии. Подытоживая, можно сказать, что с незначительной аритмией в армии служить довольно безопасно, но имея высокую степень сердечной недостаточности, стойких аритмиях, нарушений функционирования сердца в армии служба противопоказана.
Призывнику следует помнить, что нарушение ритма сердца может вызываться рядом других заболеваний (указанных на рисунке), поэтому следует обратиться за помощью. В целом аритмия не является противопоказанием для суровой армейской службы, но может стать причиной для идентификации серьёзного заболевания. Сегодня вы можете задать вопрос онлайн нашим врачам и юристам, прислать результаты мед.диагностики, беседа бесплатна и ничем вас не обязывает. Вы сможете уточнить вопрос касательно аритмии и других нарушений работы сердца.
Проводящий лечение аритмии врач-кардиолог, выясняет не только причины, вызывающие аритмии. Поиск причины важен с точки зрения установления адекватной схемы лечения, так и исключения аритмии как симптома более весомой болезни (например, миокардита или маломанифестной формы гипертиреоза). Кардиолог также определяет степень выраженности снижения кровообращения, выраженности кровяного дефицита у органов и систем организма. Обязательно проверяется возможность прогрессирования аритмии в мерцательную или групповую желудочковую экстрасистолию, при которых есть риск полной остановки сердца.

Если вы ощущаете у себя учащенное сердцебиение, это совсем не означает, что вы серьезно больны. У полностью здоровых людей тахикардия проявляктся как реакция на выброс в кровь адреналина и из-за повышенной возбудимости нервной системы. В норме устранение действия возбуждающих факторов приводит к исчезновению повышенного седцебиения и возвращению ЧСС к нормальным значениям. Однозначно ответить на вопрос что ждет призывника с диагнозом синусовая тахикардия — освобождение от призыва или служба в армии нельзя, потому что тахикардия это не самостоятельное заболевание, а симптом(проявление) другой патологии.
Вообще тахикардия это учащение сокращений сердца от 90 до 160 ударов сердца в минуту, ее легко определить при измерении пульса. Выделяют следущие виды тахикардии:
- физиологическая это нормальная реакция организма в ответ на испуг, стресс, прием кофе и некоторых медикаментов, физические нагрузки. Этот вид не требует обследования и лечения и с ним призывают в армию.
- патологическая является проявлением заболеваний и требует дообследования. Вопрос с армией будет зависеть от выявленного заболевания.
Миграция водителя ритма — что это такое
Миграция водителя ритма — тип аритмии, характеризующийся постоянным изменением водителем ритма своей локализации. Импульсы начинают возникать не в синусовом узле, а в других частях предсердий или в атриовентрикулярном узле. Это заболевание сердца нередко обнаруживается случайно, на ЭКГ, поскольку довольно часто люди не догадываются о его наличии из-за отсутствия симптомов.

Миграция водителя ритма по предсердиям развивается обычно в том случае, если у человека имеется какое-либо заболевание сердечно-сосудистой системы. Однако синдром водителя ритма также может сформироваться у совершенно здорового человека.
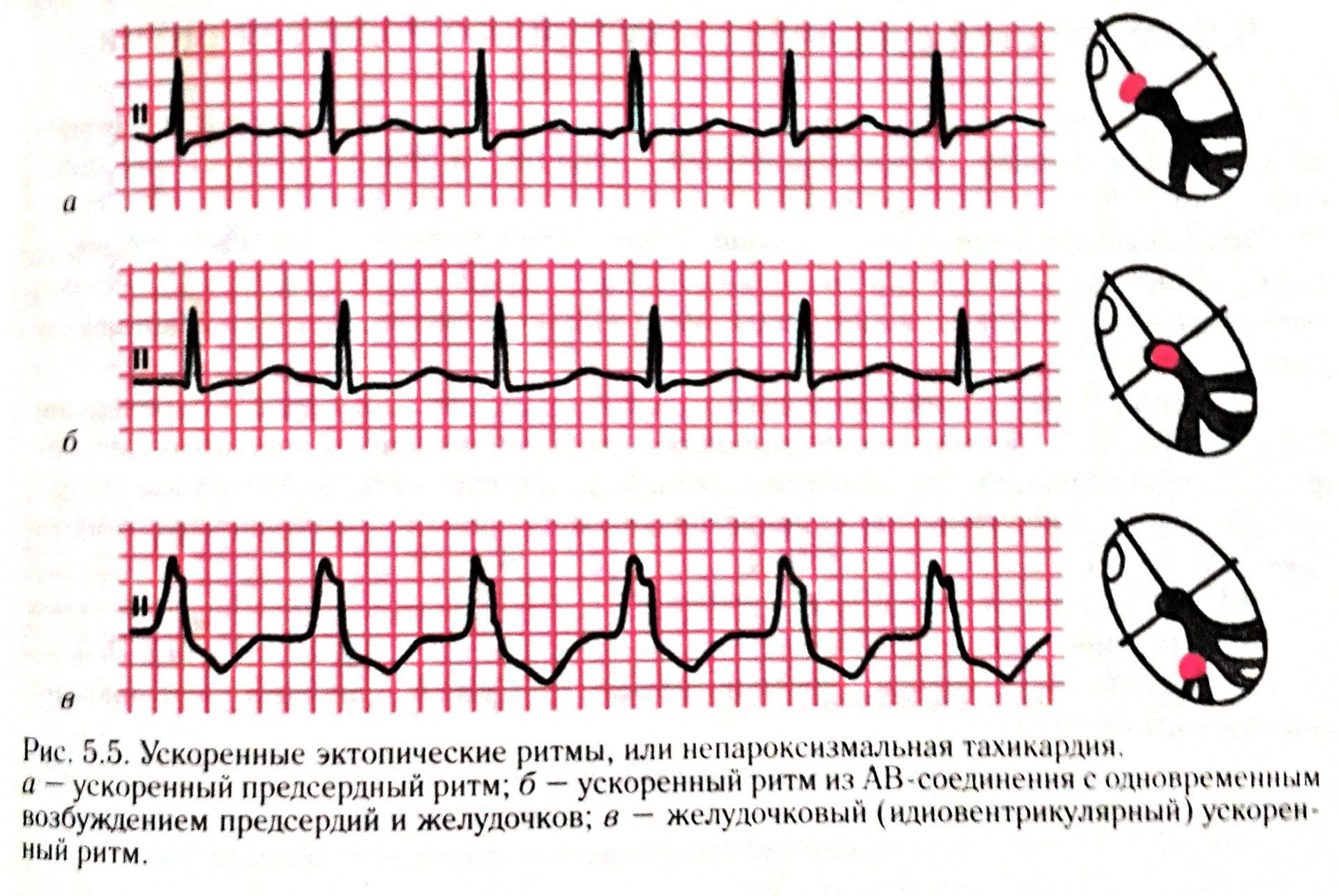
Для обеспечения “безаварийной” работы сердца, природой реализована схема дополнительных центров генерации импульсов. То есть в сердечной мышце есть еще участки, иннервированные нервными окончаниями как в синусовом узле и располагаются они ниже. В обычных условиях главным узлом является синусовый узел, который выдает импульсы с частотой 60 – 90 в минуту.

При блокировании синусового узла в работу вступает нижерасположенный узел (предсердно-желудочковый), однако частота выдаваемых им импульсов от 40 до 50 в минуту. Эта частота позволяет поддержать работу сердечно-сосудистой системы.
Если окажется заблокированным и этот узел, то вступает в работу пучок Гиса с частотой генерации 30 – 40 импульсов в минуту. Если и этот водитель ритма не сможет выполнить свою задачу, то в работу вступает следующий центр генерации — волокна Пуркинье, которые задают ритм около 20 сокращений сердца в минуту.
Принято водителя ритма называть пейсмейкер. По логике синусовый узел будет считаться пейсмейкером первого порядка. Остальные — второго и третьего порядка.
Чем опасна миграция
Опасность данного вида аритмии состоит в том, что она является первым симптомом заболевания кардиоваскулярной системы. Помимо этого, люди, у которых диагностировали миграцию водителя ритма, имеют высокую склонность к патологиям сокращения предсердий, например, к трепетанию предсердий.
Миграция водителя ритма на экг у ребенка что это значит

Из этой статьи вы узнаете: как врачи выявляют миграцию водителя ритма, почему она возникает, опасна ли она. Как она может беспокоить человека, можно ли от нее избавиться.
Нормальное формирование импульса в синусовом узле
Миграция водителя ритма опасна тем, что может быть признаком сердечно-сосудистых заболеваний. Также при ней повышается склонность к предсердным аритмиям, например, трепетанию предсердий.
Если у вас на ЭКГ выявили эту особенность, проконсультируйтесь с кардиологом или аритмологом.
Если миграция водителя ритма была вызвана болезнью, то устранить ее можно только после полного излечения основного заболевания. Если же она не сопровождается никакими патологиями, она может исчезнуть самостоятельно с возрастом.
Причины патологии
Миграция водителя ритма иногда встречается у абсолютно здоровых людей. Если это никак не влияет на функционирование сердца, то ее признают индивидуальной особенностью организма и не лечат.
Иногда же мигрирующий водитель ритма может быть признаком заболеваний.
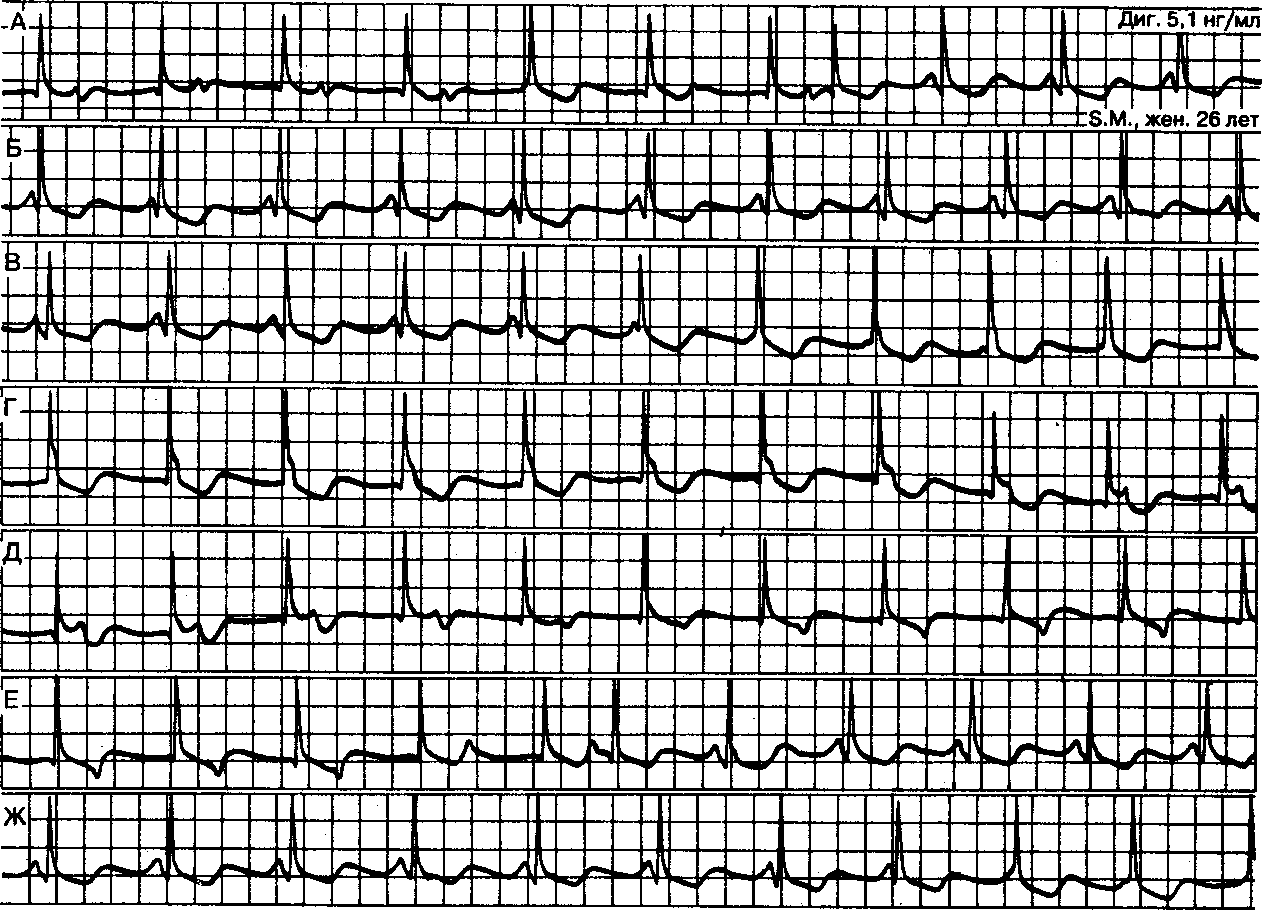
ЭКГ-признаки
Эту особенность можно легко заметить на кардиограмме.
Проявляется она таким образом:
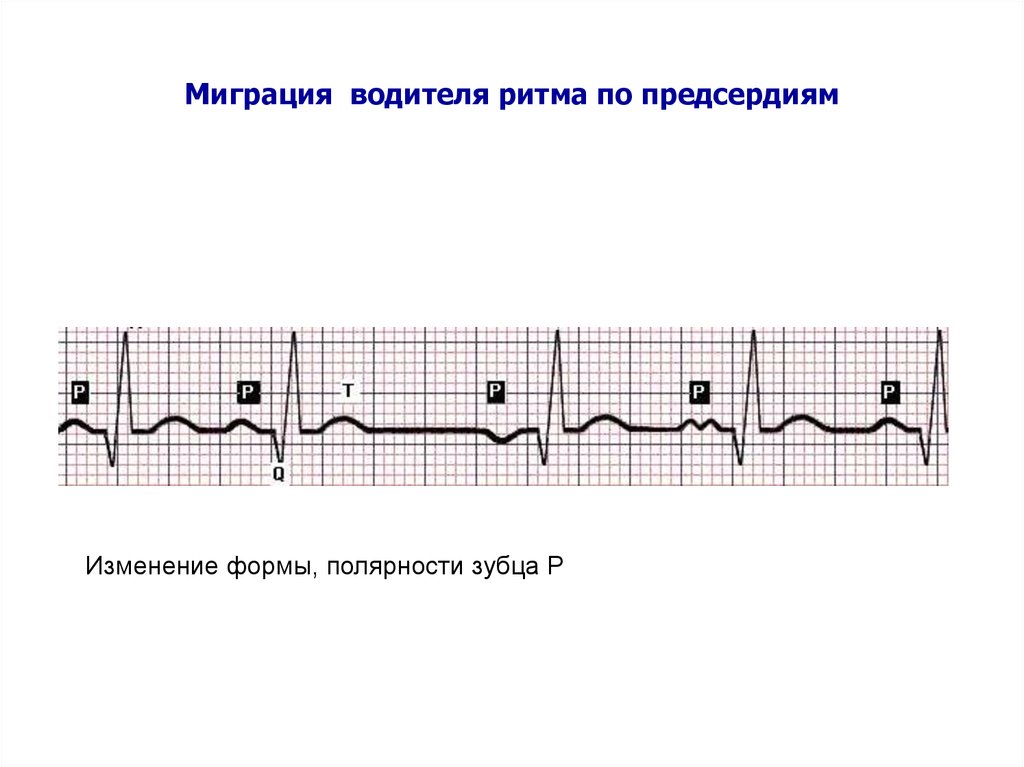
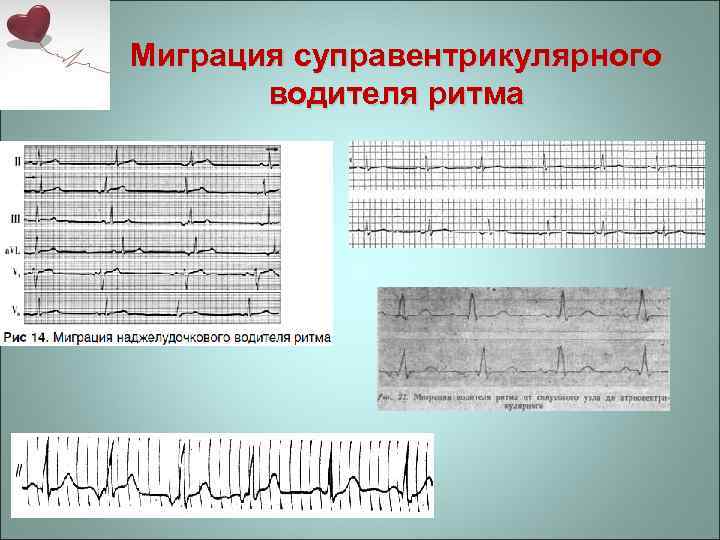
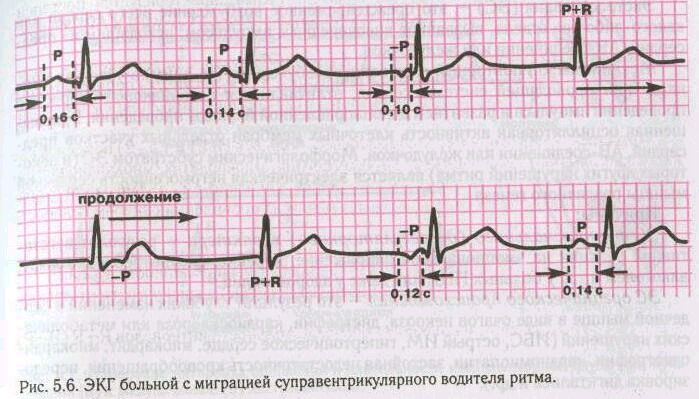
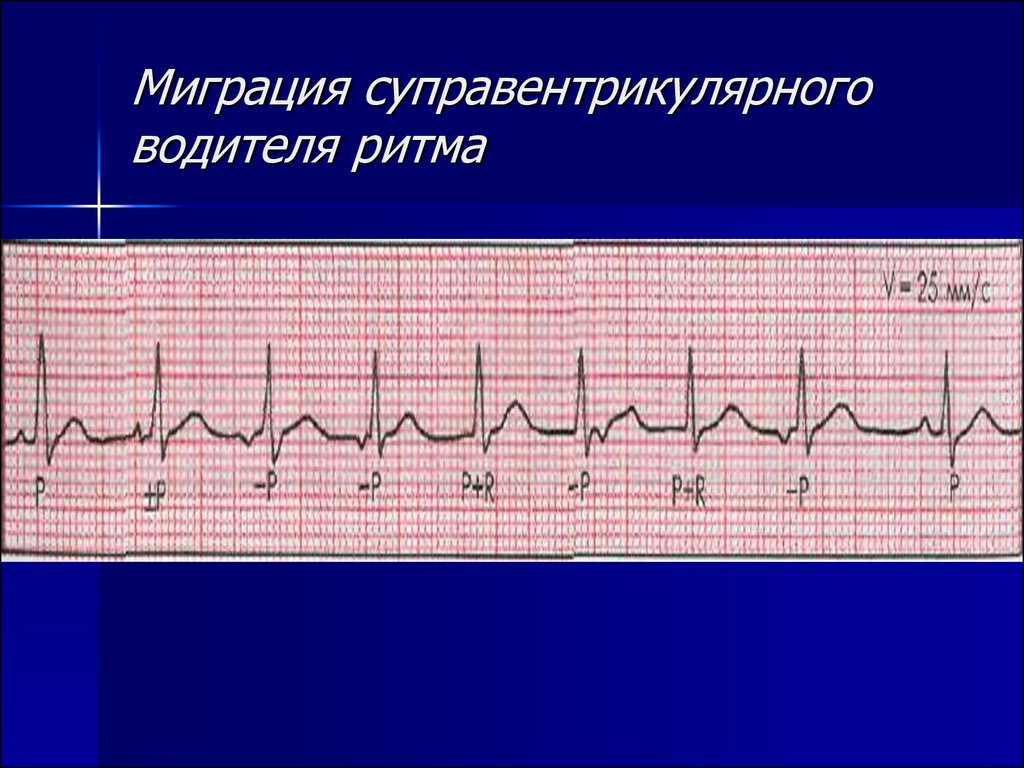
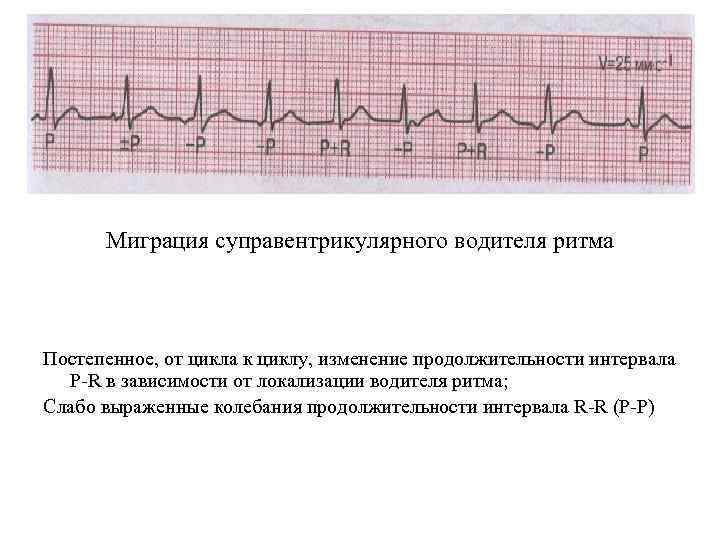
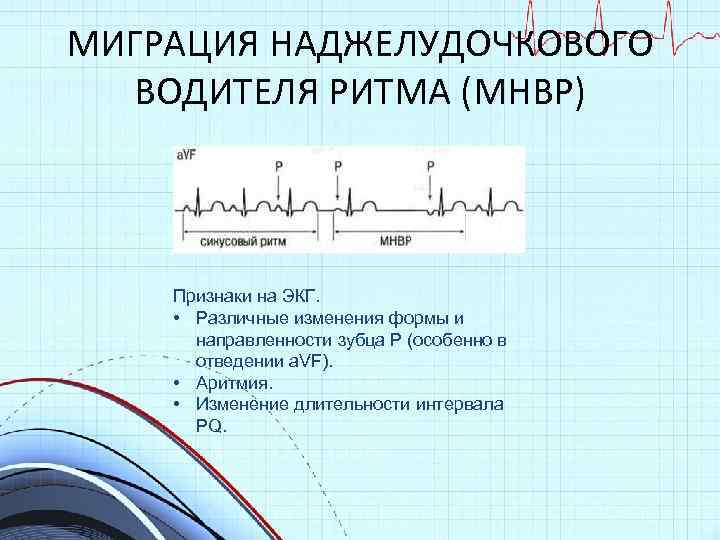
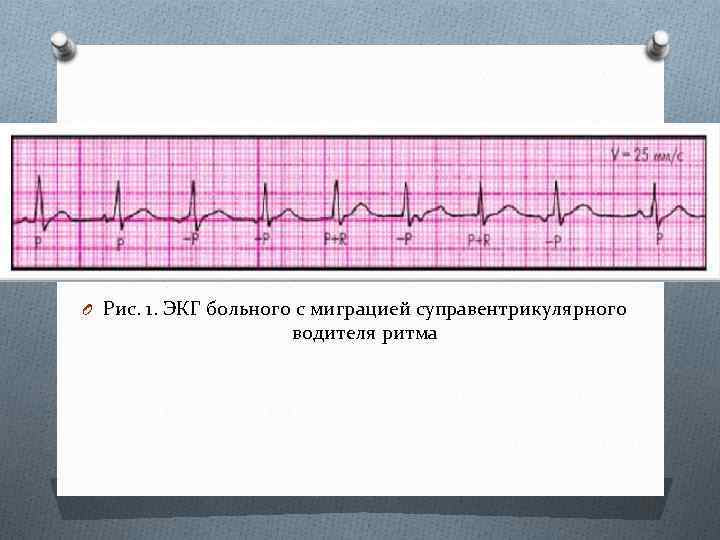
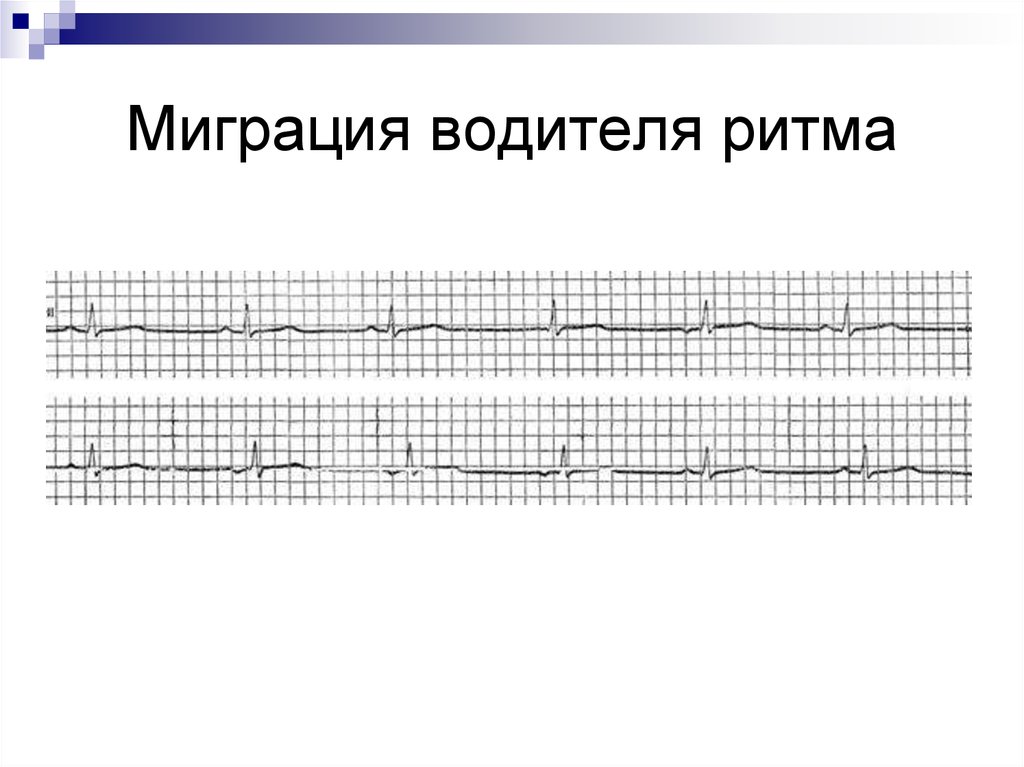
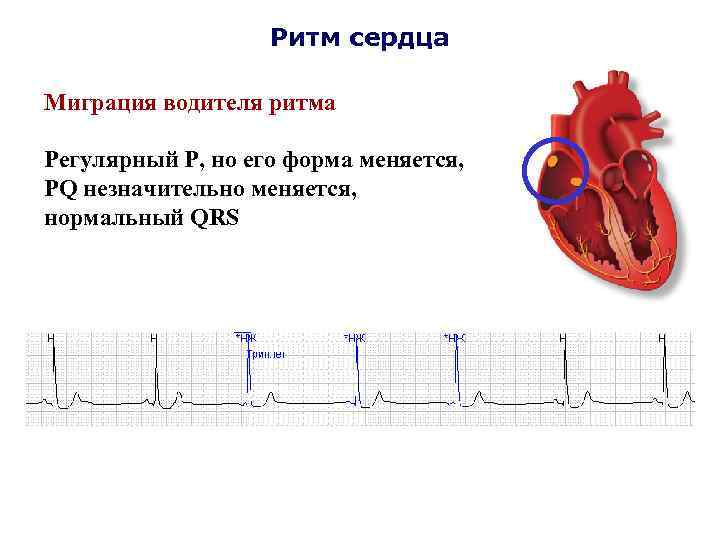
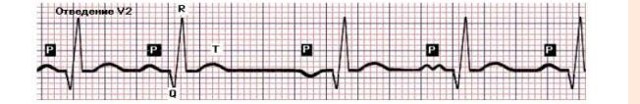
- Зубец P при каждом сердечном сокращении имеет разную форму и полярность.
- Интервал P–Q периодически изменяет свою продолжительность.
- Продолжительность интервалов P–P варьируется.
Сопровождающие симптомы
Они зависят от того, на фоне какого заболевания возникла миграция водителя ритма по предсердиям.
У здоровых людей эта особенность никак не проявляется.
https://youtube.com/watch?v=VXcnIroqO-M
Причины и сопровождающие симптомы в каждом случае:
Лечение миграции водителя ритма
Если дополнительное обследование сердечно-сосудистой системы не выявило никаких патологий, то и лечение не требуется.
Если же у вас обнаружили какие-либо отклонения, то методика терапии будет зависеть от разновидности заболевания.
Болезни, провоцирующие миграцию водителя ритма, и их лечение:
Для снятия приступа боли в сердце – Нитроглицерин.
В тяжелых случаях проводят операцию по пластической реконструкции пораженного клапана или по его замене на протез.
Если миграция водителя ритма не вызвана заболеваниями, а является вашей индивидуальной особенностью, то прогноз благоприятный. Обычно беспричинную миграцию водителя ритма выявляют у подростков и молодых людей. С возрастом она может пройти.
Лечение сердца и сосудов | Карта сайта | Контакты | Политика по персональным данным | Пользовательское соглашение | При цитировании документа ссылка на сайт с указанием источника обязательна.
http://okardio.com/bolezni-serdca/migraciya-voditelya-ritma-499.html
Миграция водителя ритма: причины, симптомы, диагностика, лечение
работа проводящей системы сердца, обозначены её ключевые компоненты
Миграция водителя ритма — нарушение частоты и последовательности сердечных сокращений, при котором происходит периодическая смена водителя ритма.
Нервные импульсы перемещаются от синусового узла в различные участки предсердий и к атриовентрикулярному соединению. При этом активность синусового узла подавляется активностью предсердных центров, а затем вновь восстанавливается.
Когда природный стимулятор перестает передавать свои импульсы к мышцам, нарушается ритм сердца, у больных развивается аритмия — брадикардия или тахикардия.
Миграцию водителя ритма обычно обнаруживают случайно во время проведения электрокардиографии. Пациенты с данным видом аритмии чувствуют себя удовлетворительно и жалобы предъявляют крайне редко.
Миграция водителя ритма по предсердиям возникает у лиц с сердечной патологией, но может обнаруживаться и у здоровых людей.
миграция водителя ритма по предсердиям
Нарушения ритма бывают приобретенными и врожденными, а причины их возникновения — кардиальные, экстракардиальные, сочетанные.
Среди прочих причин аритмии выделяют:
Ишемическая болезнь сердца, инфаркт миокарда, кардиосклероз и опухоль сердца вызывают повреждение синусового и атриовентрикулярного узлов, что приводит к сбою в работе сердца. Поражаются проводящие пути, передающие нервный импульс к миокарду, и развивается блокада сердца. Нарушение ритма сердца приводит к серьезным сбоям в его работе вплоть до его остановки.
У ребенка к дисфункции проводящей системы сердца и развитию аритмии приводит перинатальная патология.
Проявления патологии у детей и подростков
У детей причины возникновения недуга те же, что и у взрослых. Они бывают внесердечными и сердечными. Патология развивается на фоне ишемии, ревматизма сердца, при миокардите, врожденных пороках органа.
У ребенка симптомы могут проявляться в виде повышенной утомляемости, вялости и капризности, потери сил и ухудшении аппетита. Он может жаловаться на боли давящего характера в области сердца, одышку, слабость и болезненность в мышцах.
Редко возникают различные нарушения со стороны ЖКТ, мочевыделительной системы.
Иногда может повышаться давление, возникать головокружение и обморочное состояние. Наблюдается при патологии у детей отклонение в физическом и умственном развитии (задержка). Часто бывает бессонница и гиперчувствительность к любому изменению погоды.
Врачи утверждают, что иногда у детей не наблюдается никаких симптомов, а патология обнаруживается только при электрокардиографии.
У детей причины возникновения недуга те же, что и у взрослых. Они бывают внесердечными и сердечными. Патология развивается на фоне ишемии, ревматизма сердца, при миокардите, врожденных пороках органа.
Нередко провоцируют заболевание инфекционные болезни (особенно ангина), вегетососудистая дистония. Фактором развития считается также стресс. В многих случаях нарушение затрагивает синусовый узел.
У ребенка симптомы могут проявляться в виде повышенной утомляемости, вялости и капризности, потери сил и ухудшении аппетита. Он может жаловаться на боли давящего характера в области сердца, одышку, слабость и болезненность в мышцах.
У подростка провоцируют данное состояние эндокринные или нейровегетативные нарушения.
Врачи утверждают, что иногда у детей не наблюдается никаких симптомов, а патология обнаруживается только при электрокардиографии.
Жалоб, которые достоверно принадлежали бы этому состоянию, нет. Чаще всего миграция пейсмейкера диагностируется случайным образом при электрокардиографическом обследовании. Необходимо отметить, что в практике выделяют наджелудочковую (суправентрикулярную) и желудочковую форму (очень редко встречается) патологии.
Больные могут ощущать:
- утомляемость;
- снижение работоспособности;
- ощущение перебоев в работе сердца;
- приступы учащенного сердцебиения.
Этиология
Нарушения ритма бывают приобретенными и врожденными, а причины их возникновения — кардиальные, экстракардиальные, сочетанные.
Основной этиологический фактор аритмии — нейроциркуляторная дистония с преобладающим влиянием на работу сердца блуждающего нерва. Такая патология развивается обычно у лиц молодого возраста и полностью исчезает с возрастом. Функция нервной системы и прочие процессы в организме восстанавливаются.

Среди прочих причин аритмии выделяют:
- Интоксикации лекарственными препаратами — сердечными гликозидами,
- Инфекционные болезни вирусной или бактериальной этиологии,
- Эндокринопатии,
- Психосоматические заболевания,
- Дефицит микроэлементов,
- Заболевания сердца — ИБС, ревматизм, миокардит, врожденные и приобретенные пороки сердца, кардиомиопатия, эндокардит,
- Физическое перенапряжение,
- Сильный стресс.
Ишемическая болезнь сердца, инфаркт миокарда, кардиосклероз и опухоль сердца вызывают повреждение синусового и атриовентрикулярного узлов, что приводит к сбою в работе сердца. Поражаются проводящие пути, передающие нервный импульс к миокарду, и развивается блокада сердца. Нарушение ритма сердца приводит к серьезным сбоям в его работе вплоть до его остановки.
У ребенка к дисфункции проводящей системы сердца и развитию аритмии приводит перинатальная патология.
Выявление заболевания
Зачастую сбои в работе проводящей системы выявляются случайным образом при профилактическом прохождении электрокардиографии. Это связано с отсутствием яркой симптоматики патологии или халатным отношением к своему здоровью.
Очень важно следить за состоянием своего ребенка и при первых клинических проявлениях обращаться к врачу для проведения дальнейших диагностических мероприятий и, в случае необходимости, – своевременного лечения. Выявление патологии происходит с помощью:
Выявление патологии происходит с помощью:
- изучения специалистом жалоб пациента на состояние здоровья;
- выявление у человека родственников с сердечными болезнями;
- анализа имеющихся у пациента болезней хронического характера, травматических повреждений и оперативных вмешательств;
- физикального осмотра;
- анализов крови и мочи;
- рентгена грудной клетки, который позволяет диагностировать некоторые сердечные заболевания;
- эхокардиографии (УЗИ), направленной на выявление морфологических и функциональных изменений в сердце и его клапанном аппарате;
- фонографии для регистрации тонов и шумов в сердце.
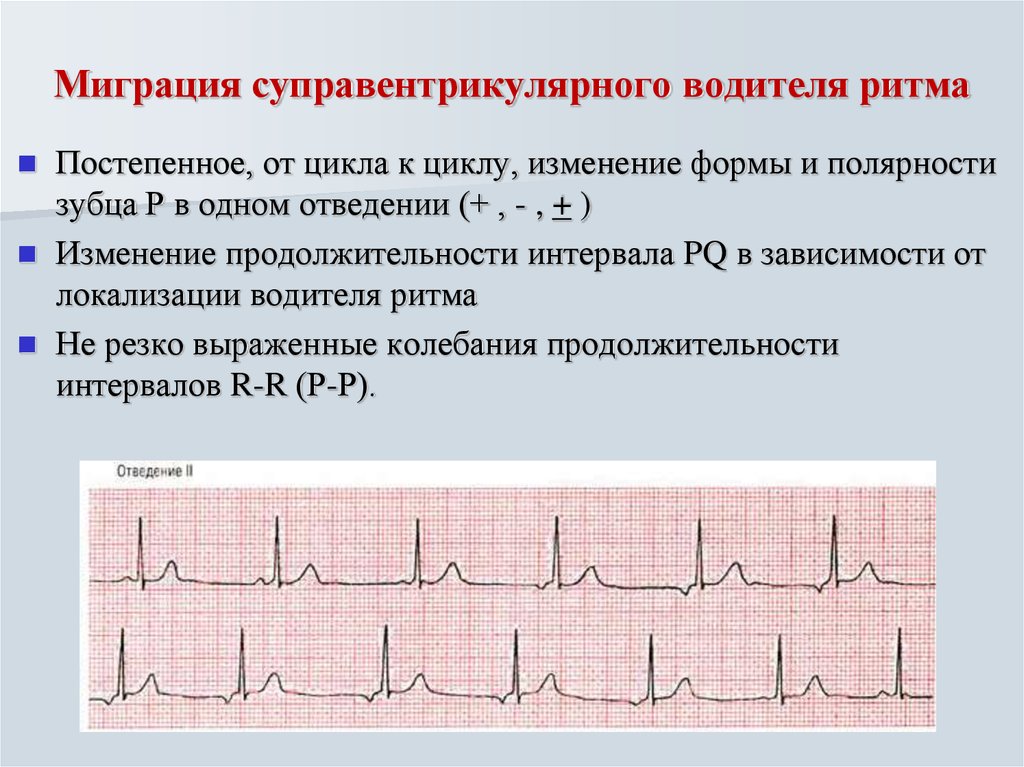
К основному методу диагностики миграции ритма сердца относится электрокардиография, на которой проявляется специфика патологии:
- различная форма и полярность зубца Р при каждом сокращении сердца;
- периодическое изменение продолжительности интервала Р–Q и RR.
Также целесообразно назначение Холтеровского мониторинга ЭКГ – непрерывной записи электрокардиограммы в течение суток или более длительного времени с использованием кардиорегистратора. По окончании обследования специалистом анализируются записи, выявляются нарушения в проводящей системе сердца и причины, ее спровоцировавшие.

Проведение электрокардиографического исследования у ребенка требует особого подхода
Лечение болезни
Тактика определяется в зависимости от варианта заболевания и выраженности клинических проявлений. Существуют следующие направления лечения нарушений ритма:
1. Устранение причины патологии. Если есть возможность полностью избавиться от болезни, проявлением которой являются аритмии, – производится необходимое вмешательство. Например, при наличии врожденных пороков клапанного аппарата рассматривается вопрос о проведении кардиохирургической операции. При инфекционном поражении сердца следует вылечить вирусную инфекцию и попытаться остановить развитие аутоиммунных реакций. Гормонально-активные опухоли также требуют хирургического лечения.
2. Устранение провоцирующих факторов:
- отказ от приема алкогольсодержащих напитков,
- исключение курения табака (в том числе кальянов), вейпов, iQOS и т.д.,
- ежедневная комфортная физическая активность, не менее 60 минут в день. Профессиональный спорт не рекомендуется пациентам с аритмиями. Вопрос о службе в армии также решается в индивидуальном порядке,
- диета с обязательным включением в рацион овощей, фруктов и нежирного мяса (предпочтительно птица). Рекомендуется исключить большое количество жирных продуктов, мучных и соленых изделий,
- лечение сопутствующей патологии: анемии, болезней легких, сахарного диабета, атеросклероза и т.д.
3. Замедление прогрессирования патологического процесса – при отсутствии возможности прервать патологический процесс (на фоне ИБС, кардиомиопатий, при последствиях операций на сердце).
4. Контроль ритма. Ряд препаратов позволяет удерживать ритм в пределах нормы. Наиболее распространенные из данных лекарств – блокаторы ионных каналов (амиодарон) и бета-адренорецепторов (бисопролол, атенолол, метопролол). Кроме этого, при замедленной частоте сокращений может быть использован искусственный пейсмейкер и произведена имплантация кардиостимулятора (искусственный водитель ритма). В случае стойкой тахикардии возможно физическое прижигание синусового узла – радиочастотная абляция.