Пароксизмальная тахикардия
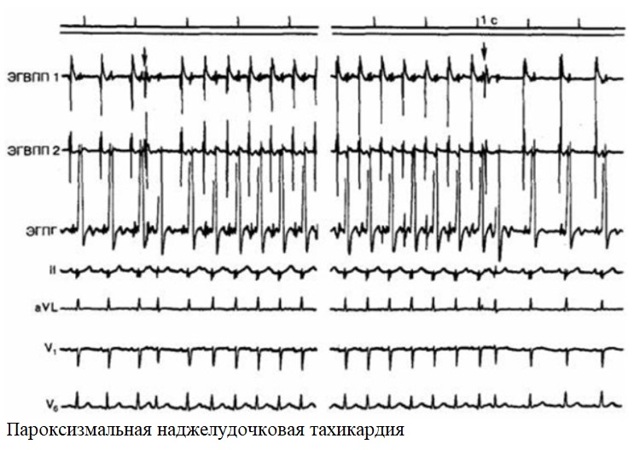
Пароксизмальная тахикардия во время беременности наблюдается реже, чем экстрасистолия. Появление ее приступов характерно для второй половины беременности и может фиксироваться и при патологиях сердца, и при их отсутствии.
Во время эпизодов пароксизмальной тахикардии у беременной появляются следующие симптомы и жалобы:
- внезапное сердцебиение;
- учащение сердечных сокращений до 130(160)-200 ударов в минуту;
- ощущения дискомфорта в области сердца.
При длительном приступе у женщины могут появляться боли за грудиной стенокардического характера, головокружение и резкая слабость. Если пароксизмальная тахикардия протекает на фоне заболеваний сердца, то у беременной появляется тошнота и рвота.
Приступы могут повторяться по несколько раз в день, и их длительность может составлять от нескольких секунд до нескольких дней.
Если у женщины нет заболеваний сердца, то недлительные приступы пароксизмальной тахикардии не оказывают негативного воздействие на беременность и плод. Но при длительном приступе могут возникать нарушения в сердечной деятельности плода и повышаться возбудимость матки, что может способствовать прерыванию беременности. Такие приступы должны устраняться медикаментозно в самые ближайшие сроки.
Лечение
При отсутствии патологий сердца беременной с пароксизмальной тахикардией рекомендуется:
- прием успокоительных средств: настой валерьяны, Седуксен, Элениум;
- задержка дыхания с натуживанием на вдохе;
- надавливание на глазные яблоки в течение 5 секунд;
- надувание воздушного шарика;
- энергичный массаж в области сонных артерий в течение 5-10 секунд.
При отсутствии эффекта рекомендуется применение таких медикаментозных средств:
- Пропранолол;
- Изоптин;
- Натрия аденозинтрифосфат.
При возникновении приступа у беременной с заболеваниями сердца  для купирования приступа пароксизмальной тахикардии применяются сердечные гликозиды:
для купирования приступа пароксизмальной тахикардии применяются сердечные гликозиды:
- Дигоксин;
- Строфантин.
Если у больной появляется гипотензия, то ей назначается внутривенное или внутримышечное введение Новокаинамида.
При желудочковых формах пароксизмальной тахикардии прием сердечных гликозидов, Изоптина или Натрия аденозинтрифосфата противопоказан. В таких случаях рекомендуется введение Лидокаина и Новокаинамида.
Лечение будущей мамы
Женщинам, страдающим аритмией, следует соблюдать строгую диету, которая основывается на следующих принципах:
- ограничение количества соли в рационе (до 5 граммов в сутки);
- включение в рацион продуктов, которые обогащены калием. К их числу принадлежат: чёрная смородина, картофель, капуста, мёд, бананы, сухофрукты. Полезны при наличии аритмии и продукты, в составе которых присутствует большое количество магния (творог, бобовые, молоко, блюда из гречневой крупы, авокадо, тыквенные семена, орехи);
- нужно максимально ограничить потребление сахара;
- при наличии разрешения врача следует регулярно проводить разгрузочные дни.
Таким образом, женщине необходимо придерживаться принципов правильного питания.
 Из рациона рекомендуется жирную и солёную пищу, продукты с большим содержанием жира. В ежедневном меню должно присутствовать достаточное количество овощей и свежих фруктов.
Из рациона рекомендуется жирную и солёную пищу, продукты с большим содержанием жира. В ежедневном меню должно присутствовать достаточное количество овощей и свежих фруктов.
Женщине рекомендуется избегать переедания. Оно провоцирует усиленную нагрузку на сердце. Будущей матери рекомендуется отказаться от употребления спиртных напитков, крепкого кофе. Также полезными будут полноценный сон и прогулки на свежем воздухе.
При мерцательной аритмии может проводиться радиочастотная абляция. Данная операция выполняется с применением современных компьютерных технологий.
Радиочастотная абляция — сравнительно новая методика лечения болезни. Её не рекомендуется проводить при наличии следующих противопоказаний:
- тяжёлые патологии почек;
- эндокардит, сопровождающийся воспалительным процессом в области сердечной оболочки;
- наличие сердечной недостаточности (на стадии декомпенсации);
- гипертоническая болезнь;
- появление тромбов в полости сердца;
- гипокалиемия;
- индивидуальная непереносимость рентгеноконтрастного вещества.
При наличии у беременной женщины мерцательной аритмии применяют и перечисленные ниже препараты:
- «Верапамил»;
- «Дигоксин»;
- «Панангин»;
- препараты из группы антикоагулянтов. Подобные медикаменты препятствуют формированию тромбов.

При экстрасистолической аритмии могут применяться приведённые ниже лекарства:
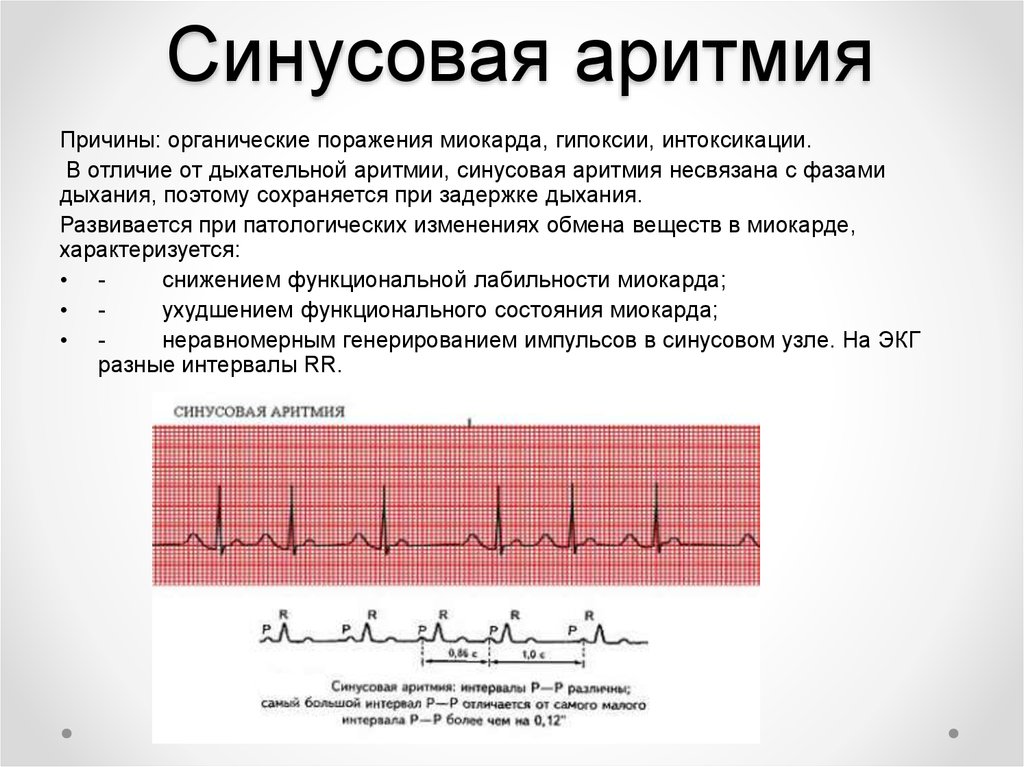
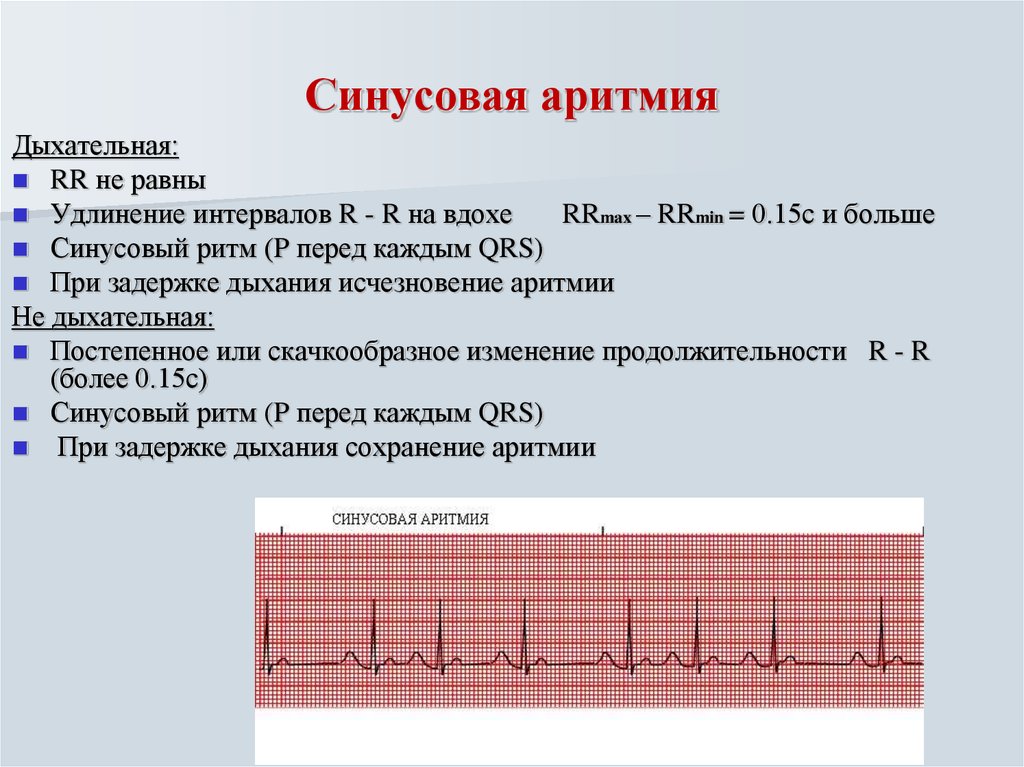
При синусовой аритмии применяют настойки, изготовленные на основе пустырника или боярышника. При появлении признаков сердечной недостаточности могут назначаться перечисленные ниже лекарства:
В промежуток между приступами для нормализации сердечного ритма могут применяться β-адреноблокаторы.
 В отдельных случаях в комплексном лечении аритмии применяются народные методы. Эффективны средства, изготовленные на основе фиалки трехцветной. В составе лекарственного растения содержатся:
В отдельных случаях в комплексном лечении аритмии применяются народные методы. Эффективны средства, изготовленные на основе фиалки трехцветной. В составе лекарственного растения содержатся:
- салициловая кислота;
- дубильные вещества;
- аскорбиновая кислота;
- фитонциды;
- гликозиды.
Фиалка трехцветная обладает выраженными противовоспалительными и антисептическими свойствами. Средства, изготовленные на основе лекарственного растения, способствуют нормализации сердечного ритма. Фиалка трехцветная помогает при нервном перенапряжении, нарушении сна. Средства, в составе которых содержится это растение, способствуют нормализации обмена веществ. Фиалка трехцветная способствует повышению прочности сосудов.
Средства с горицветом позволяют улучшить кровообращение. Растение способствует нормализации сердечной проводимости.
Симптомы и опасные признаки
Беременная женщина в этом периоде наиболее восприимчива к негативным воздействиям. Сердце и другие органы работают, испытывая большую нагрузку. Синусовый ритм длительное время сохраняется, и орган самостоятельно выполняет свои функции. Через определенный период появляются первые изменения различной степени выраженности.
При отсутствии помощи, женщины отмечают у себя следующие симптомы:
- учащенное сердцебиение, которое ощущается в покое;
- головокружение;
- ускоренный пульс;
- одышка.
В норме сердечные сокращения не ощущаются. Под воздействием различных факторов появляются перебои. Пациенты описывают их в виде чувства замирания.  После кратковременной паузы первый удар может быть сильным. Более наблюдательные будущие мамы между ними отмечают внеочередные сокращения.
После кратковременной паузы первый удар может быть сильным. Более наблюдательные будущие мамы между ними отмечают внеочередные сокращения.
Такой ритм называется экстрасистолическим, и это является нормой. Патологическим считается состояние, когда нарушается самочувствие женщины. Отсутствие помощи может привести к последствиям, опасным для развития плода.
Лечение
Аритмия при беременности может быть вылечена, хотя сделать это не очень легко. Из-за изменений в женском организме может возрасти доза антиаритмических препаратов, которые необходимы для того, чтобы поддержать тонус сердца
Важно учитывать то, что организм может какой-то степени отторгать лекарства. Так как уровень протеина снижен, в крови концентрация веществ меньше
Кроме того, увеличен метаболизм печени и почечный кровоток, из-за чего из организма лекарственные средства выводятся быстро, а количество их довольно высокое. Очень важно своевременно обратиться к врачу, который даст все необходимые рекомендации.

Если лечится мерцательная аритмия при беременности, стоит учитывать некоторые моменты.
- Нужно установить причину и воздействие на следующие факторы: прекращение приема спиртных напитков, лечение гипертиреоза, устранение передозировки гликозидами и так далее.
- Нужно контролировать состояние сердца, купировать и предупредить следующие приступы при беременности.
- Должна быть проведена профилактика тромбоэмболии. Если мерцательная форма носит постоянный характер, врач, скорее всего, назначит антитромботическую терапию.
Форма экстрасистолии обычно не требует медикаментозного вмешательства, как и отказа от естественных родов. Какие-то препараты могут назначаться врачом только после комплексного обследования, а также в случае угрозы возникновения желудочковой тахикардии.
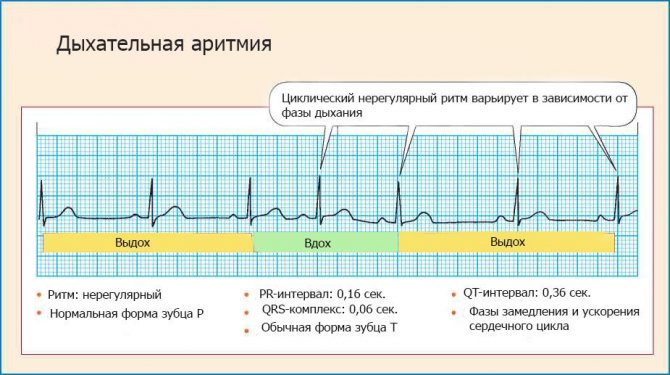
Синусовая аритмия лечится после того, как проведется обследование, в частности ЭКГ, а также выявится точная форма болезни. Если она сигнализирует о наличии другого заболевания, нужно разобраться в этом вопросе и после более точного вывода давать рекомендации. Если аритмия связана с дыханием, также стоит провести более полное обследование. Однако, при незначительных последствиях такой формы, нарушение не требует специфического лечения, так как особых волнений не вызывает.
Аритмия испугается такого правильного образа жизни и не навестит столь заботливого о себе человека. В любом случае, внимательное отношение к своему здоровью, особенно во время беременности, снизит риск возникновения осложнений и намного увеличит шансы того, что со здоровьем малыша и его мамы будет все в порядке.
Cardio-Life→Аритмия→
Причины и симптомы аритмии
Согласно статистике, у 20% женщин ритм сердцебиения учащается по причине какого-то развивающегося сердечного или сосудистого заболевания. В 4% случаев причины возникновения аритмии при беременности связаны с тяжёлой и достаточно опасной патологией сердца. Все остальные женщины замечают учащение сердцебиения в связи с физиологическим изменениями, которым подвергается их организм в период вынашивания малыша.
Врач должен не только правильно диагностировать аритмию, но и определить точно причину патологии. В таких случаях удаётся провести правильное лечение, предотвратить возникновение токсикоза, угрозу выкидыша, кровотечение, возникающее после родовой деятельности. Также синусовая аритмия у беременных провоцирует кислородное голодание плода, поэтому врачи вынуждены принимать решение о проведении кесарева сечения.
Причины возникновения патологии

Однако с аритмией у беременных женщин приходится сталкиваться не только, когда будущая мама имела кардиопатологии. Иногда такое заболевание провоцируют другие причины, к которым относятся:
- функциональный сбой работы эндокринной и нервной систем;
- проблемы желудочно-кишечного тракта;
- проблемы с метаболизмом;
- пребывание продолжительное время в стрессовых ситуациях;
- физические нагрузки;
- неправильное питание (в меню преобладают жирные, копчёные, солёные блюда);
- чрезмерное потребление воды, которая не выводится организмом, поэтому создаёт дополнительную нагрузку на сердце;
- вредные привычки;
- сильный токсикоз;
- анемия, возникающая как на ранних, так и на поздних сроках беременности.
Также с такой проблемой приходится сталкиваться будущим мамам с генетической предрасположенностью.
Формы патологии
Прежде чем что-то начать делать, врач выясняет также форму развивающейся аритмии, поскольку и от этого зависит схема оказания последующей медицинской помощи.

Существуют такие формы аритмии, которые могут диагностировать у беременных:
- экстрасистолия (патологические изменения протекают иногда незаметно для женщины, не вызывают у неё никаких негативных изменений, однако, во время родовой деятельности могут спровоцировать осложнения);
- мерцательная аритмия (такая разновидность патологии провоцирует нарушения кровообращения, приводя зачастую к гипоксии плода, часто женщинам приходится сталкиваться с выкидышем или замиранием плода);
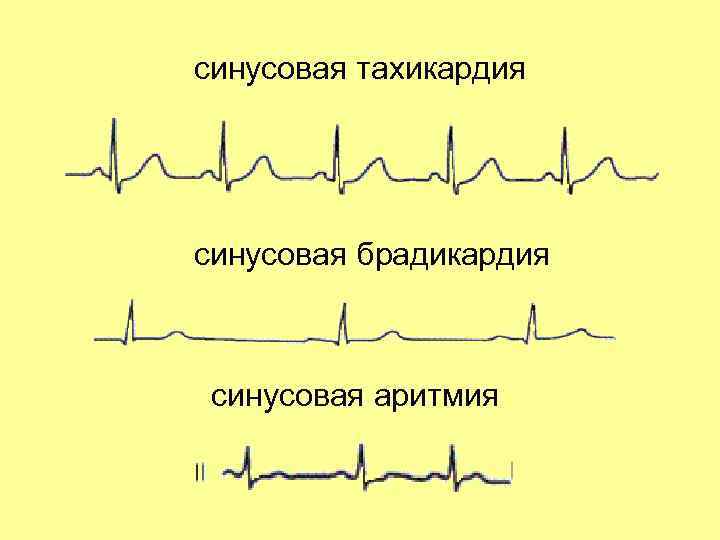
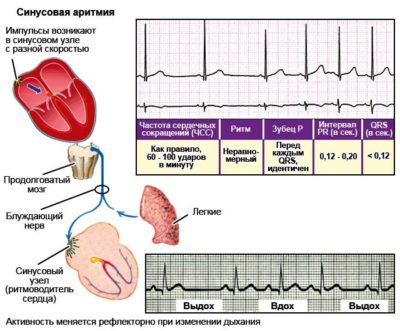
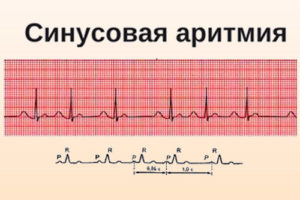
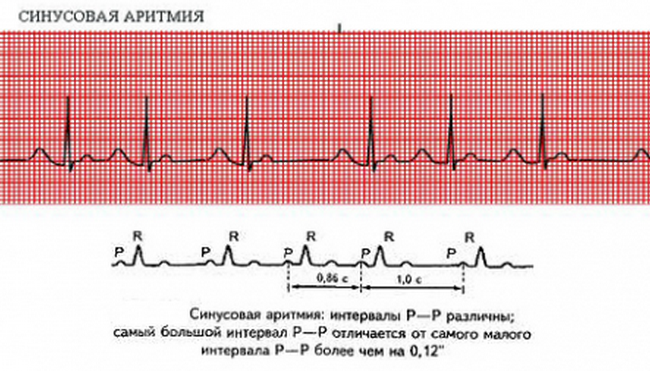
- синусовая аритмии (опасная патология, характеризующаяся серьёзными проблемами, затрагивающими сердечно-сосудистую систему женщины);
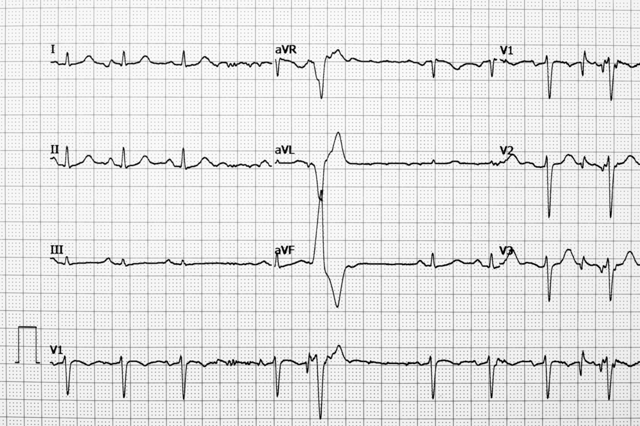
- пароксизмальная тахикардия (опаснейшая патология, грозит чрезмерно опасными осложнениями во время родов).
Есть ли опасность?
Если у женщины физиологическая тахикардия беременных, то никакой опасности для жизни плода и матери нет, и лечения такое состояние не требует. Но если тахикардия патологическая, то несвоевременное лечение может привести к сердечной недостаточности, тромбоэмболии, что угрожает жизни матери и ребенка. Особенно опасно такое состояние для больных с митральным стенозом, при родах погибает каждая пятая роженица и каждый второй ребенок.
Для матери
Для роженицы самыми опасными последствиями аритмии становятся фибрилляция желудочков и предсердий, что чревато летальным исходом. У каждой формы есть свои осложнения, которые необходимо учитывать.
- При синусовой аритмии. Может спровоцировать образование тромбов, которые в любой момент способны закупорить стенки сосудов. Таким образом, растет риск тромбоза мозга и коронарных артерий. Без своевременного лечения может перерасти в хроническую, с развитием сердечной недостаточности. Если такая форма протекает тяжело для роженицы, врачи рекомендуют прервать беременность, чтобы не рисковать жизнью матери.
- При экстрасистолической аритмии. Нарушение сердечного ритма сильно ухудшает кровообращение и провоцирует развитие стенокардии и сердечной недостаточности. Может привести к мерцательной аритмии.
- При мерцательной аритмии. Ее называют самой опасной для беременных, поскольку дает толчок к образованию тромбов и развитию недостаточности мышцы сердца. При диагностировании постоянной мерцательной аритмии предлагается прервать беременность на ранних сроках. Если же женщина настаивает на родах, то проводится только кесарево сечение. Возможность естественных родов определяет кардиолог.
- При пароксизмальной аритмии. Опасна, если в анамнезе у беременной есть сердечные заболевания, возникают нарушения в сердечной деятельности плода, повышается возбудимость матки, что может спровоцировать выкидыш. Сильный приступ на поздних сроках и во время родов может привести к смерти.
Если приступ мерцательной аритмии произошел во время родов, кесарево сечение запрещено из-за риска тромбоэмболии!
Для плода
Стабилизировать состояние роженицы необходимо и для сохранения здоровья ребенка. Аритмия может вызвать плацентарную недостаточность, когда плацента не выполняет свою функцию, что может спровоцировать гипоксию младенца еще в утробе.
Осложнения:
- При пароксизмальной тахикардии. У плода нарушается деятельность миокарда, которая зависит от маминой. Поскольку матка сильно возбуждается, есть риск выкидыша.
- При мерцательной аритмии. Опасность внутриутробной смерти плода из-за кислородного голодания.
- При синусовой аритмии. Характерное для такой формы сильное сердцебиение может стать причиной плохого кровообращения, что скажется на развитии ребенка.
Последствия и осложнения синусовой аритмии при беременности
Последствия данной болезни могут быть серьезными. Если говорить о здоровье мамы, то возможно развитие сердечной недостаточности. Что касается малыша – угнетение нормального развития.
При таком заболевании организм начинает усиленно работать, провоцируя сердце биться намного быстрее. Сопровождается все это неприятной симптоматикой, в виде одышки, отеков. Если сердце напротив бьется медленнее, мучает слабость
Поэтому важно, вовремя диагностировать болезнь. Ведь неприятные признаки будут постоянно донимать человека и в конечном итоге приведут к серьезным последствиям
Сердечная недостаточность выбивает человека из привычной колеи. В некоторых случаях она влечет за собой инвалидность.
Как и иные недуга сердца, нарушение ритма способно перетечь в хроническую форму. В этом случае негативная симптоматика будет постоянно донимать человека, периодами очень сильно. Дабы избежать всевозможных осложнений, стоит постоянно следить за собственным самочувствием. Правильный образ жизни и своевременная диагностика позволят избежать многих проблем.
Самым умеренным является плавное перетекание в хроническую форму. Это чревато проявлением симптоматики периодически на протяжении всей жизни. Неприятно, но не смертельно. Правда, в некоторых случаях это настолько выбивает из привычной жизни, что приводит к появлению инвалидности.
Самым неприятным осложнением является сердечная недостаточность. Человека не только мучает ряд симптомов, но еще и нет возможности жить так, как раньше. Это угнетает. В некоторых случаях возникает летальный исход. Поэтому надеяться на то, что проблема сама по себе уйдет – как минимум глупо. Особенно это касается беременных женщин. При появлении симптоматики стоит сразу же сообщить об этом врачу. Ведь возможны сбои в развитии ребенка, что приведет к появлению патологий. Не исключены проблемы с кровообращением. Все это очень серьезно. Врач, наблюдающий пациентку должен знать о ее состоянии все, чтобы потом не пришлось переживать о последствиях.
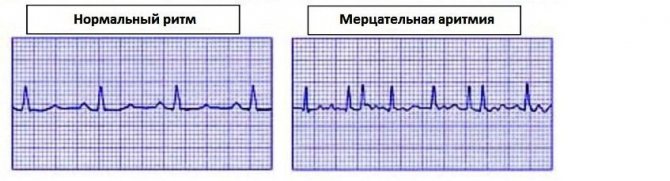
Мерцательная аритмия
Мерцательная аритмия возникает только при врожденных или ревматических пороках сердца и, иногда, при тиреотоксикозе. Ее эпизоды наблюдаются у женщины и до наступления беременности, но могут возникать впервые и на фоне гестации. В некоторых случаях мерцательная аритмия развивается после выполнения митральной комиссуротомии, которая выполняется во время беременности, или при обострении ревматизма, сопровождающегося нарушением гемодинамики.
Кардиологами выделяется три формы такой аритмии:
- тахисистолическая (90-200 ударов в минуту);
- нормосистолическая (60-90 ударов в минуту);
- брадисистолическая (менее 60 ударов в минуту).
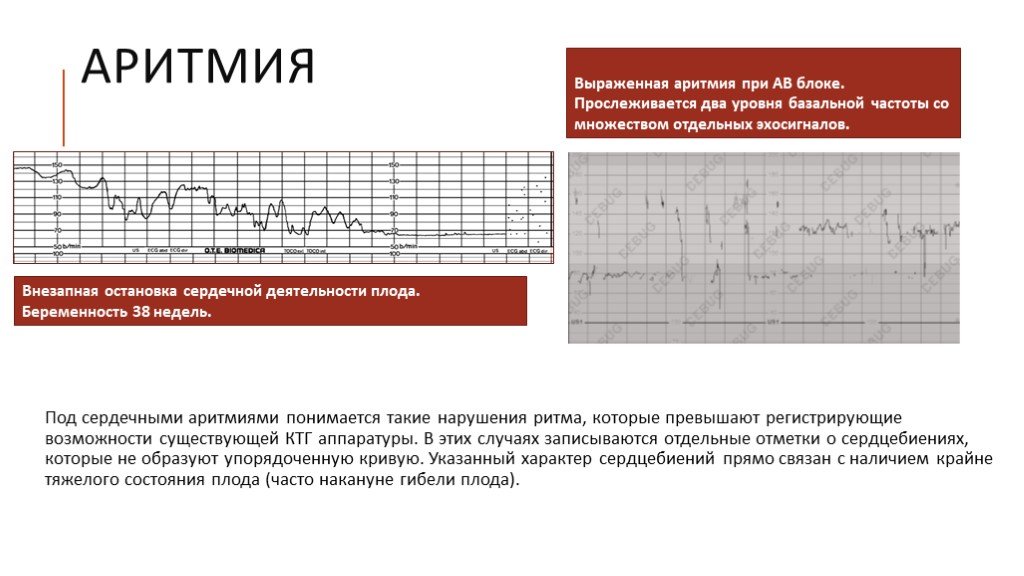
Во время мерцательной аритмии наблюдается трепетание предсердий и, в более редких случаях, мерцание желудочков. В дальнейшем эти нарушения могут приводить к сердечной недостаточности II-III стадии.
Беременная может никак не ощущать эпизоды мерцательной аритмии, и симптомы этого нарушения ритма могут регистрироваться только во время прослушивания тонов сердца или других диагностических процедур. Этот тип аритмии провоцирует постепенное усугубление сердечной недостаточности и повышает риск развития тромбоэмболий, грозящих летальным исходом. Особенно опасно такое нарушение сердечного ритма у беременных с митральным стенозом. По данным статистики, каждая пятая беременная или роженица и каждый второй ребенок с такой патологией погибают вследствие осложнений мерцательных аритмий.
Продление беременности при мерцательной аритмии, развивающейся до 12 недели гестации, не рекомендуется. После этого срока решение о ее прерывании принимается индивидуально в зависимости от общего состояния здоровья женщины и плода.
Для родоразрешения таких беременных предпочтительней проводить кесарево сечение. В некоторых случаях могут рекомендоваться естественные роды с включением потуг и тщательным обезболиванием родовой деятельности. Подготовка к рождению ребенка и родоразрешение должны проводиться только в условиях специализированных стационаров с отделениями реанимации и при участии кардиологов.
Лечение
Стойкую мерцательную аритмию сложно полностью устранить путем назначения медикаментозной терапии. Для сглаживания ее последствий назначаются сердечные гликозиды, которые способствуют устранению тахисистолии и недостаточности кровообращения. Вначале эти препараты вводятся в более высоких дозах, а затем больной назначаются поддерживающие дозировки. Терапия сердечными гликозидами может дополняться Калия хлоридом и Резерпином.
 Для урежения сердечного ритма применяется Верапамил, а при отсутствии эффекта от его применения назначается Пропранолол или Дигоксин. Во время пароксизма мерцательной аритмии применяют Новокаинамид. Если применения этого препарата недостаточно, то под постоянным контролем артериального давления вводят Панангин и Изоптин.
Для урежения сердечного ритма применяется Верапамил, а при отсутствии эффекта от его применения назначается Пропранолол или Дигоксин. Во время пароксизма мерцательной аритмии применяют Новокаинамид. Если применения этого препарата недостаточно, то под постоянным контролем артериального давления вводят Панангин и Изоптин.
Во время мерцательной аритмии присутствует риск развития тромбоэмболий. В связи с этим больной обязательно назначаются антикоагулянты и антиагреганты (Гепарин, Аспирин, Курантил, Трентал).
В целях профилактики повторяющихся приступов мерцательной аритмии, больной может рекомендоваться еженедельный прием Новокаинамида. Хинидин и Кордарон во время беременности не назначаются, т. к. они оказывают негативное воздействие на плод.
При развитии пароксизма трепетания предсердий предпочтительней проводить электрическую дефибрилляцию. Если эта методика недоступна, то назначается медикаментозная терапия, которая показана при пароксизме мерцательной аритмии.
Последствия аритмии для ребенка
Как перенесенная болезнь скажется на здоровье малыша? Этот вопрос волнует абсолютно всех мам. Кардиологи успокаивают: в большинстве случаев никаких последствий для крохи аритмия не несет. Когда же речь идет об опасных отклонениях, заболевание может сказаться и на ребенке:
- Нередко назначается кесарево сечение, которому сопутствуют сложности в развитии плода;
- Прием антиаритмических средств влияет на работу сердца не только мамы, но и малыша;
- Ребенку требуются регулярные осмотры кардиологом.
В целом же прогноз положительный, если у вас выявили аритмию, волноваться рано: для беременных это явление может быть нормой и никак не скажется на здоровье малыша.
Синусовая аритмия у беременных требует консультации кардиолога. Чтобы проблем не было, необходимо вовремя заметить симптомы, пройти обследование и не игнорировать назначения врача. Самостоятельное лечение и прием народных средств без контроля медиков недопустим – вы рискуете навредить и себе, и крохе.
Профилактика
Для предотвращения сбоев в работе сердца будущим мамам рекомендуется следующее:
Соблюдать правила здорового питания. В меню следует включить больше фруктов, овощей, зелени
Также важно кушать мясо, но только не жирное, и молочные продукты. Нельзя употреблять жареную пищу, копчености, колбасы, слишком соленые блюда, фастфуд
Ни в коем случае нельзя переедать, так как это создает дополнительную нагрузку на организм.
Каждый день гулять на свежем воздухе и проветривать комнату, чтобы организм был достаточно насыщен кислородом.
Не перенапрягаться. Физические нагрузки должны быть умеренными. Беременным можно заниматься плаванием, гимнастикой, пешими прогулками. Но важно соблюдать меру.
Следить за своим эмоциональным состоянием. При беременности женщины нередко становятся раздражительными, плаксивыми. Но данные эмоции требуется контролировать, потому что это негативно отражается на состоянии малыша. Следует заниматься делами, которые приносят много позитива и не нарушают душевный баланс.
Ни в коем случае не курить и не употреблять спиртные напитки. Доктора советуют бросать вредные привычки не только во время беременности, но и за несколько месяцев до планируемого зачатия. Особенно это важно, если у родителей имеются сердечные патологии.
Врачи рекомендуют парам планировать беременность. Это позволит устранить все нарушения в работе организма, которые могут впоследствии помешать нормальному вынашиванию ребенка и его развитию. Если у матери уже наблюдалась аритмия до зачатия, следует в первую очередь заняться лечением, потом уже задумываться о рождении малыша.
Причины
 Для того, чтобы выяснить причины возникновения аритмии у беременной, врач проведет необходимое обследование.
Для того, чтобы выяснить причины возникновения аритмии у беременной, врач проведет необходимое обследование.
Для эффективного устранения аритмий и оценки возможных ее последствий необходимо установить причину ее появления. Во время беременности она может вызываться такими факторами:
- патологии сердечно-сосудистой системы;
- наследственная предрасположенность;
- эндокринные нарушения;
- нарушения пищеварения;
- патологии нервной системы;
- анемия;
- заболевания органов дыхательной системы;
- нарушения обмена веществ;
- вредные привычки (курение, употребление алкоголя и наркотических средств);
- эмоциональное перенапряжение;
- нерациональное питание;
- чрезмерные физические нагрузки.
Причины возникновения и формы аритмии во время беременности
Сама беременность является провоцирующим фактором, вызывая изменения во всей сердечно сосудистой системе женщины. Увеличивается количество крови, протекающей по сосудам, и сердцу приходится немного тяжелее. Соответственно, по мере роста плода нагрузка еще больше возрастает и работу сердца можно сравнить с той, что бывает при занятиях спортом. Известное выражение «где тонко, там и рвется» — применимо в этом случае как нельзя кстати. Если у женщины есть хоть малейшая предрасположенность к заболеваниям сердца, то она проявится именно в этот критический момент. Если есть пороки сердца, повышенное артериальное давление, заболевания щитовидной железы, также следует быть готовым к проблемам с сердечным ритмом.
Формы аритмии при беременности
Это не совсем полный список, приведены формы заболевания, которые встречаются чаще других. Расположены пункты по мере возрастания риска осложнений.
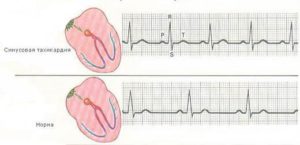
- синусовая тахикардия и наджелудочковые экстрасистолы – за этими терминами скрываются самые безопасные аритмии из всех возможных;
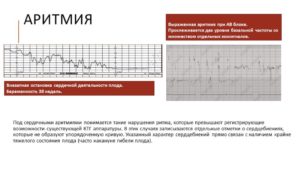
- частые экстрасистолы желудочковые или пробежки тахикардии – короткие эпизоды с высокой частотой сердечных сокращений;
- мерцательная аритмия, иначе называемая фибрилляцией предсердий – одно из опасных нарушений ритма;
- желудочковая тахикардия – неотложное, угрожающее жизни состояние.
Как влияет аритмия на течение беременности
Для аритмий есть условные критерии – границы, когда такое сердцебиение уже не считается нормой, но и не оказывает отрицательного влияния на организм. Увеличение сердцебиения до 100-110 считается уже тахикардией при беременности, особенно если речь идет о состоянии покоя. Однако при таком пульсе плод не страдает, сердце адекватно выполняет свою работу, кровь хорошо поступает во все органы, в то время как более высокая частота сердечных сокращений уже может вызывать отклонения.
Перебои в сердце (иначе они называются экстрасистолиями), которые женщина может ощущать как чувство страха, замирания сердца, заслуживают медицинского внимания. Чем больше их количество за сутки, тем больше они могут дать осложнений. Частые экстрасистолы, также как и мерцательная аритмия, чреваты тем, что сердце недостаточно хорошо выполняет свою функцию. Грубо говоря, перебои не дают сердцу эффективно сократиться и расслабиться, нарушают его насосную функцию. Кровь в результате движется по сосудам медленнее, возникает нехватка кислорода в тканях. Конечно, это состояние неблагоприятно для развития плода и нуждается в лечении.
Экстрасистолия у беременных
Нормальный ритм сердца образуется в синусовом узле, расположенном в стенке правого предсердия. Далее импульсы распространяются по проводящим путям на левое предсердие и желудочки, что приводит к слаженным сокращениям.
Экстрасистолы формируются в стихийно возникших дополнительных местах за счет роста электрической активности отдельных клеток. Они поступают из предсердий, желудочков или гетеротопны (из разных участков). Могут проявляться единичными или в групповом виде.
 Количество до 5 в минуту считается нормальным явлением
Количество до 5 в минуту считается нормальным явлением
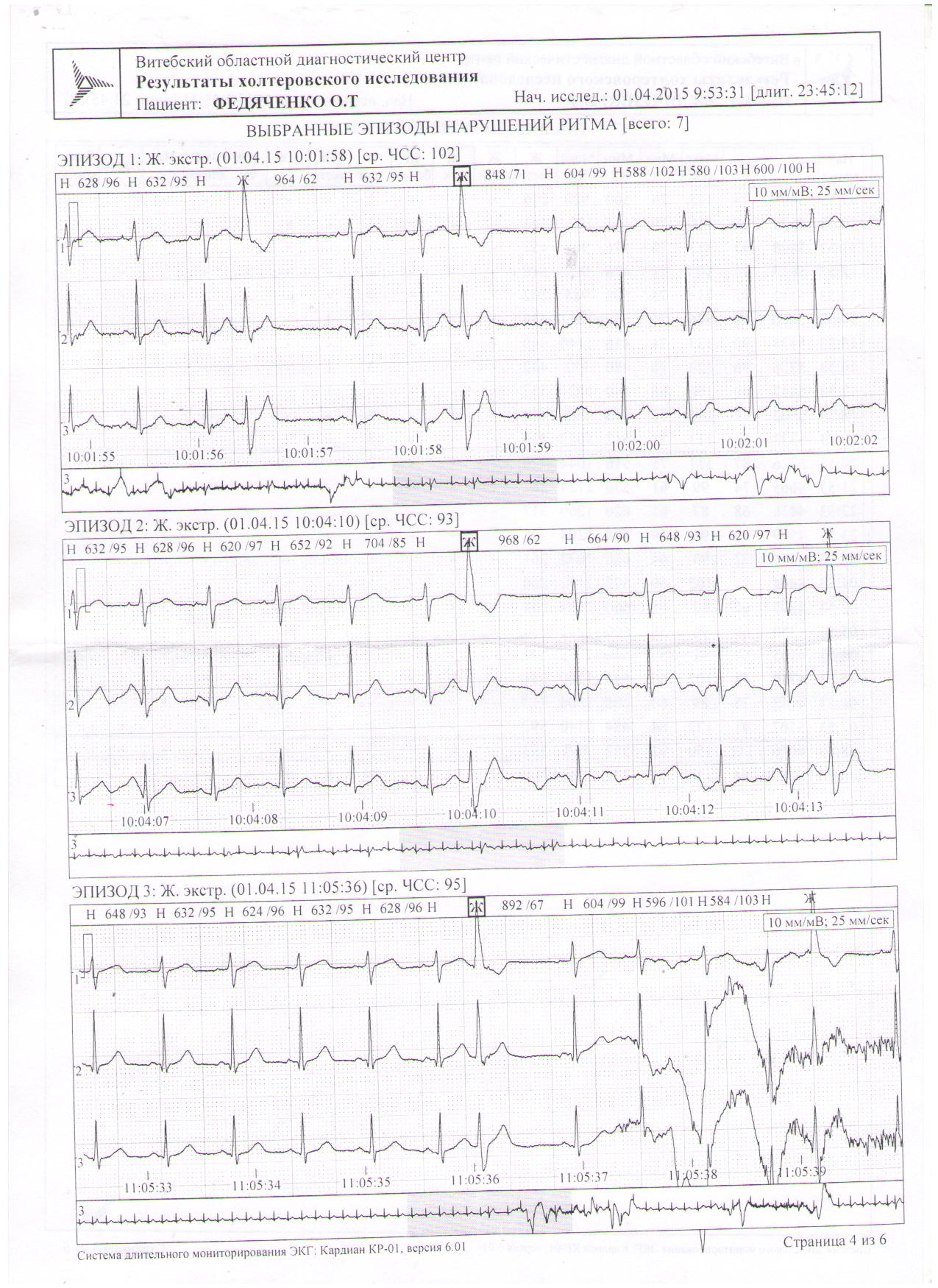
Чаще всего экстрасистолы не вызывают какой-либо клиники. Холтеровское мониторирование в течение суток позволило установить норматив 200 за 24 часа. Некоторые женщины ощущают перебои и сильные удары после периода замирания, реже бывают боли в сердце, головокружение.
Экстрасистолы считаются функциональными и не вызывают беспокойства, если они связаны с курением, алкогольными напитками, употреблением кофе или крепкого чая. К сожалению, этот вариант довольно часто возникает на начальных стадиях беременности. Женщину приходится убеждать отказаться от вредных привычек, прекратить прием напитков, содержащих кофеин.
Результат появляется после:
- соблюдения правильного режима с ежедневными прогулками;
- нормализации питания при достаточном употреблении фруктов и овощей, мясных продуктов;
- снятия повышенной тревожности и раздражительности внимательным отношением родных и беседами врача.
При обнаружении на ЭКГ экстрасистол всегда следует исключить органические заболевания сердца, возможно ранее не проявляющиеся. К ним относятся:
- врожденные и приобретенные пороки;
- кардиомиопатии;
- ревмокардит;
- проявления ишемии отдельных участков миокарда.
Экстрасистолическая аритмия при беременности возникает на фоне интоксикации и потери калия при:
- токсикозе с длительной рвотой;
- пищевых отравлениях;
- острых инфекционных заболеваниях;
- болезнях почек с почечной недостаточностью;
- гиперфункции щитовидной железы;
- выраженных аллергических реакциях.
Выявленная патология потребует специфического лечения. Лекарственные препараты при экстрасистолии применяются редко. Единственный показатель — опасность срыва нормального ритма и переход в фибрилляцию. Это представляет серьезную угрозу для жизни матери и ребенка.
Решающим показателем в таких случаях служит контроль ЭКГ и определение на УЗИ фракции выброса крови, поступающей из левого желудочка в аорту. При нормальном значении 60% он может снижаться мене 40%. Это требует медикаментозного вмешательства.
Назначаются препараты группы β-адреноблокаторов (Бисопролол).