Кардиомиопатия: причины заболевания, основные симптомы, лечение и профилактика
Отдельная группа сердечных болезней, для которых характерно повреждение миокарда, появление структурных и функциональных изменений в строении сердечной мышцы.
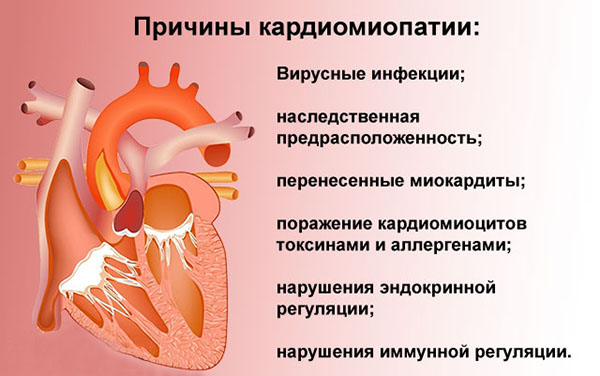
Причины кардиомиопатии
Истинные причины развития кардиомиопатий не установлены. Существует ряд провоцирующих факторов: наследственные мутации, воздействие негативных факторов внешней среды, вирусные инфекции, аутоиммунные болезни, эндокринологические патологии, воздействие аллергенов, курение, алкоголизм, сердечные патологии в анамнезе.
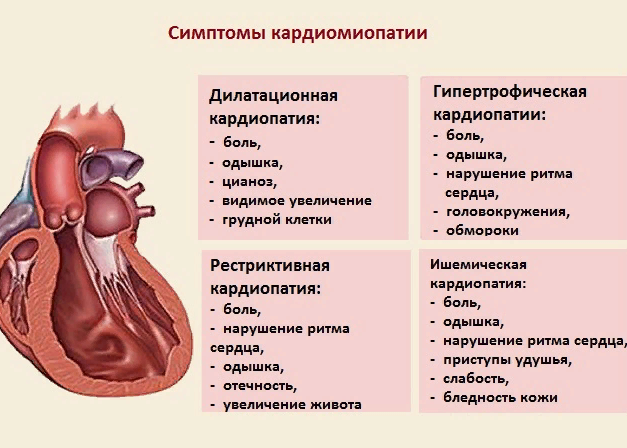
Симптомыкардиомиопатии
Заболевание на начальной стадии, как правило, протекает бессимптомно. У больного могут возникать такие жалобы как: сильные боли в области сердца, сильная утомляемость, общая слабость, чувство тяжести в правом подреберье, одышка, появление отеков, приступы удушья, чувство замирания сердца, набухание шейных вен.
Диагностика кардиомиопатии
Выполняется анализ анамнеза жизни больного и семейного анамнеза, проводится осмотр и опрос больного. Из инструментальных методов диагностики, применяются такие как: электрокардиография, эхокардиография, рентген органов грудной клетки, вентрикулография, магниторезонансная томография сердца, эндомиокардиальная биопсия.
Лечениекардиомиопатии
Больному необходимо полностью отказаться от приема алкоголя и курения, рекомендовано ограничить потребление соли с пищей, а также интенсивность физических нагрузок. Медикаментозное лечение, предусматривает назначение диуретиков, ингибиторов АПФ, сердечных гликозидов, антиаритмических препаратов, бета-адреноблокаторов. При обнаружении процесса тромбообразования, назначаются препараты антикоагулянты. В случае имеющихся показаний, может быть проведено хирургическое лечение.
Данная патология может вызывать тяжелые осложнения, например, такие как: сердечная недостаточность, тромбоэмболия, нарушения сердечной проводимости, тяжёлые аритмии, а также может стать причиной синдрома внезапной сердечной смерти
Профилактикакардиомиопатии
Специфических методов профилактики на данный момент медицина предложить не может. Неспецифическими профилактическими мерами могут быть: регулярные физические упражнения, правильное питание, отказ от алкоголя и курения, закаливание, полноценный отдых и ночной сон.
Что известно об этиологии
По утвержденным положениям Всемирной организации здравоохранения, болезнь кардиомиопатию следует рассматривать как любое нарушение функционирования сердечной мышцы. Очевидно, что причин для развития этой болезни может быть очень много. В зависимости от этиологии бывает кардиомиопатия двух видов, отличающихся между собой также по степени распространенности патологических изменений в организме человека.
Первичная кардиомиопатия
Этот вид характеризуется ограниченным поражением миокарда при отсутствии признаков других патологий, обычно появляется неожиданно на фоне видимого здоровья человека.
У первичной кардиомиопатии причины могут быть следующими:
- Наследственность – генетические мутации, связанные с врожденным дефектом одного из белков, которые находятся в кардиомиоцитах и участвуют в процессе сокращения сердечной мышцы.
- Вирусные инфекции – установлена роль ряда вирусов, в частности Коксаки, цитомегаловируса, в патогенезе повреждений миокарда, это подтверждается обнаружением у пациентов характерных антител. Вирусы способны воздействовать на цепочки ДНК кардиомиоцитов, нарушая их работу. Эти инфекции не всегда распознаются, так как проявляются нетипичными для них признаками, зачастую единственной выявляемой проблемой является нарушение нормальной работы сердца.
- Аутоиммунный процесс – собственные антитела начинают атаковать клетки своего организма, а именно кардиомиоциты. Этот механизм может запускаться разными патологическими процессами, установить и контролировать которые чрезвычайно трудно. Кардиомиопатия при этом обычно быстро развивается с неблагоприятным прогнозом для пациента.
- Идиопатические склеротические изменения в сердечной мышце – происходит постепенное разрастание соединительнотканных волокон на месте функционально активных мышечных клеток без установленной причины (в отличие от вторичного фиброза после миокардитов или инфарктов). В результате сердечная мышца теряет способность к полноценным сокращениям.
Эта кардиомиопатия лечится симптоматически, поскольку выяснить причину патологии и устранить ее не удается.
Вторичная кардиомиопатия
Развивается как следствие другой патологии у взрослых и подростков, обычно является частью системной (общей) проблемы в организме. Какие могут быть причины:
- Инфекции – вирусы, бактерии, паразиты, патогенные грибки способны привести к развитию воспаления миокарда (миокардита) с дальнейшим прогрессированием болезни и формированием кардиомиопатии.
- Ишемическая и атеросклеротическая болезнь сердца – приводит к нарушению питания миокарда из-за недостаточного поступления кислорода с последующим отмиранием кардиомиоцитов и разрастанием на их месте нефункционирующей фиброзной ткани.
- Эндокринные нарушения – диабет, ожирение, расстройства функции щитовидной железы, надпочечниковая патология.
- Накопительные болезни – гемахроматоз (отложение железа в тканях), избыток или недостаток гликогена.
- Дисбаланс электролитов – при хронической патологии почек, при продолжительной рвоте или диарее.
- Системная патология соединительной ткани в форме ревматоидного артрита, дерматомиозита, склеродермии или волчанки.
- Амилоидоз – наследственное или вторичное образование и накопление в тканях патологического белка, нарушающего эластичные свойства и сократительную способность сердечной мышцы.
- Нейромышечные болезни – нарушения нормальной иннервации сердца при миодистрофии Дюшена, болезни Беккера, атаксии Фридрейха.
- Отравления ядами, токсинами, тяжелыми металлами, этанолом.
- Гормональный дисбаланс – у женщин во время менопаузы, у детей в подростковом возрасте.
Причины заболевания
Заболевание определенно носит семейный характер. Однако переходит по наследству далеко не всегда. Известно, что передача АКМП в подавляющем числе случаев происходит по доминантному типу наследования. У части населения, в генотипе которых имеется патологический ген, склонность к развитию заболевания так и не реализуется. Однако, известна по крайней мере одна форма АКМП, которая передается по рецессивному типу («болезнь Наксоса»). Исследование наследственной природы патологии тканей правого желудочка продолжается.
Изучается тесная связь с перенесенными ранее миокардитами. Однако ученые склоняются ко мнению, что природа миокардита вторична. Развитие воспалительного процесса связано с изменением тканей миокарда и увеличением его чувствительности к инфекциям.
Течение болезни Дилатационная кардиомиопатия
В результате воздействия перечисленных выше и некоторых других снижение энергетического метаболизма клеток и уменьшение количества нормально функционирующих миофибрилл. Это ведет к прогрессирующему уменьшению сократительной способности миокарда и насосной функции сердца. В результате снижения инотропной функции миокарда происходит дилатация полостей сердца, которая, согласно механизму Старлинга, в течение некоторого времени поддерживает УО и ФВ на достаточном уровне. Одновременно развивающаяся тахикардия (активация САС) также способствует сохранению сердечного выброса (МО, СИ). Однако такая компенсация весьма невыгодна с энергетической точки зрения, поскольку согласно закону Лапласа, для создания адекватного давления в полости желудочка дилатированная стенка ЛЖ должна развивать значительно большее внутримиокардиальное напряжение.
Следствиями такого прогрессирующего увеличения постнагрузки являются: развитие компенсаторной гипертрофии миокарда желудочков, которая способствует некоторому снижению внутримиокардиального напряжения; увеличение потребности миокарда в кислороде, которое со временем ведет к развитию относительной коронарной недостаточности и ишемии миокарда; дальнейшее повреждение кардиомиоцитов и еще большее снижение сократимости; развитие диффузного и очагового кардиофиброза.
В результате происходит снижение насосной функции сердца, повышается КДД в желудочках и развивается выраженная миогенная дилатация полостей сердца. Эти явления усугубляются развитием относительной недостаточности митрального и трехстворчатого клапанов, что способствует еще большей дилатации предсердий и желудочков. Формируется и быстро прогрессирует ХСН с преимущественным нарушением систолической функции желудочков, застоем крови в малом и большом кругах кровообращения, падением сердечного выброса и нарушением перфузии периферических органов и тканей.
Значительное увеличение массы сердца за счет гипертрофии миокарда обычно не сопровождается заметным утолщением стенки желудочков, поскольку при ДКМП всегда преобладает выраженная дилатация камер сердца, которая как бы нивелирует увеличение мышечной массы
Важное значение в ремоделировании сердечной мышцы и развитии сердечной декомпенсации имеет чрезмерная активация нейрогормональных систем организма, в том числе САС, РААС, АДГ, тканевых РАС и эндотелиальных факторов
В результате активации этих систем происходит задержка Nа+ и воды в организме, что усугубляет застойные явления в малом и большом кругах кровообращения. Повышенное содержание катехоламинов, ангиотензина II, цитокинов, фактора роста опухолей, тромбоксана приводит к еще большему повреждению миокарда, периферической вазоконстрикции, а также к значительным нарушениям свертывающей и фибринолитической систем крови.
Классификации
По различным признакам различают несколько основных видов заболевания:
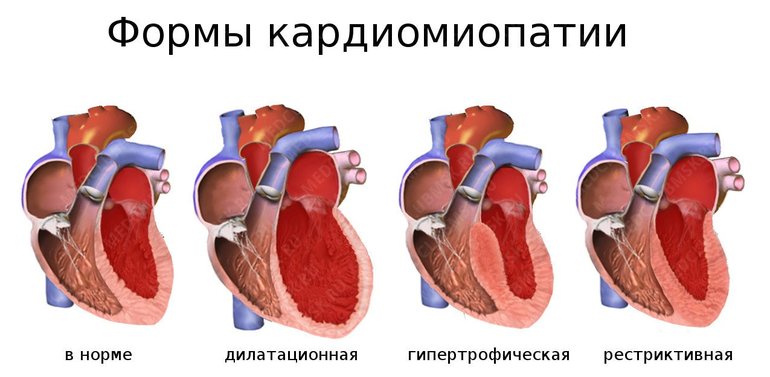
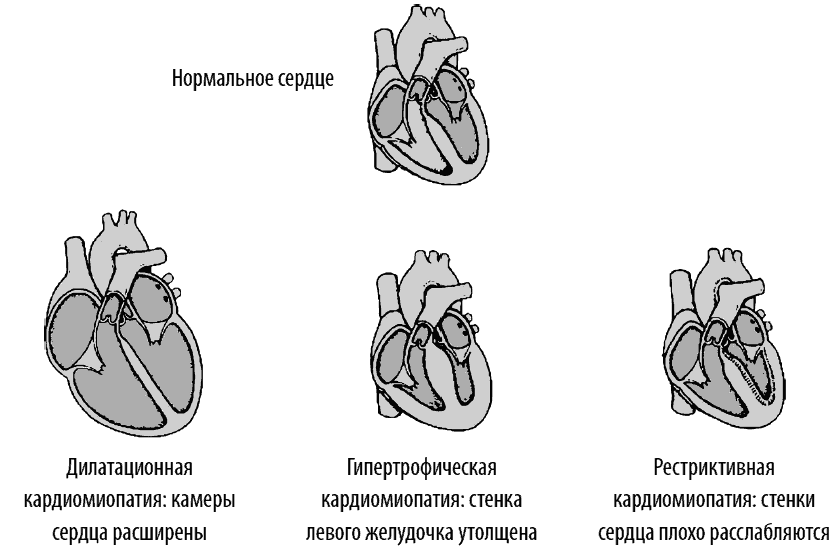
Дилатационная или застойная – орган увеличивается, снижается сердечная активность и частота сокращений миокарда. В большинстве случаев обнаруживается у молодых людей и является последствием инфекций, интоксикаций и нарушений работы различных систем организма.

Гипертрофическая (асимметрическая, симметрическая, обструктивная, необструктивная) – миокард утолщается, а камеры желудочков сердца наоборот уменьшаются. Является наследственным заболеванием, развивается у мужчин в разных возрастных категориях. Влечет за собой различные виды гипертрофии мышц сердца, межжелудовковая перегородка утолщается.

Рестриктивная (облитерическая, диффузная) – встречается достаточно редко, при ней начинается фиброзирование эндокарда, нарушением работы желудочкой и гемодинамики. Несмотря на это, сократительная способность сохраняется, гипертрофия отсутствует.

Аритмогенная – Редкое заболевание, во время которого кардиомициты замещаются жировой или фиброзной тканью. Это вызывает аритмию и фибрилляцию.










Прогноз и осложнения
Смерть от кардиомиопатии – не редкость. Болезнь постоянно прогрессирует. Остановить патогенный процесс невозможно. При соблюдении рекомендаций врача поддерживать удовлетворительное состояние возможно. Спустя 5-ть лет после постановки диагноза в живых остается только третья часть пациентов. Именно поэтому требуется строго выполнять все предписания доктора.

Кардиомиопатия часто провоцирует инфаркт миокарда
Кардиомиопатия часто провоцирует формирование осложнений:
- сердечной недостаточности;
- инфаркта миокарда;
- аритмии;
- отечности в легких.
Часто патология приводит к формированию затяжной сердечной недостаточности. Возникает кислородное голодание во внутренних органах. При неоказании срочной помощи возможен летальный исход. Инфаркт миокарда – острый некроз, возникающий на фоне недостатка кислорода. Чаще осложнение проявляется при гипертрофической кардиомиопатии. В организме присутствует нехватка витаминов и микроэлементов.
При инфаркте кожный покров становится бледным. Дыхание затрудняется. Присутствует чрезмерное потоотделение. Аритмии наблюдаются почти у всех заболевших с кардиомиопатиями. Осложнение обусловлено структурным изменением ткани. Процесс проводимости нарушается.

Также эта патология часто вызывает застой жидкости в легких
Отечность в легких формируется из-за застоя биологической жидкости – крови. Кровоток нарушается. Количество перекачиваемого вещества уменьшается. Излишек накапливается в сосудах органов дыхания. Постепенно они увеличиваются.
Осложнение проявляется в виде покашливания, хрипов и отделения мокроты. Без незамедлительной помощи летальный исход наступает почти моментально. При возникновении симптомов кардиомиопатии следует незамедлительно обратиться к врачу.
Это видео расскажет подробнее о симптомах и причинах миопатии:
Первые признаки и симптомы миокардиопатии – как вовремя заметить?
Симптоматическая картина рассматриваемой патологии будет определяться ее разновидностью, а также степенью поражения сердечной мышцы.
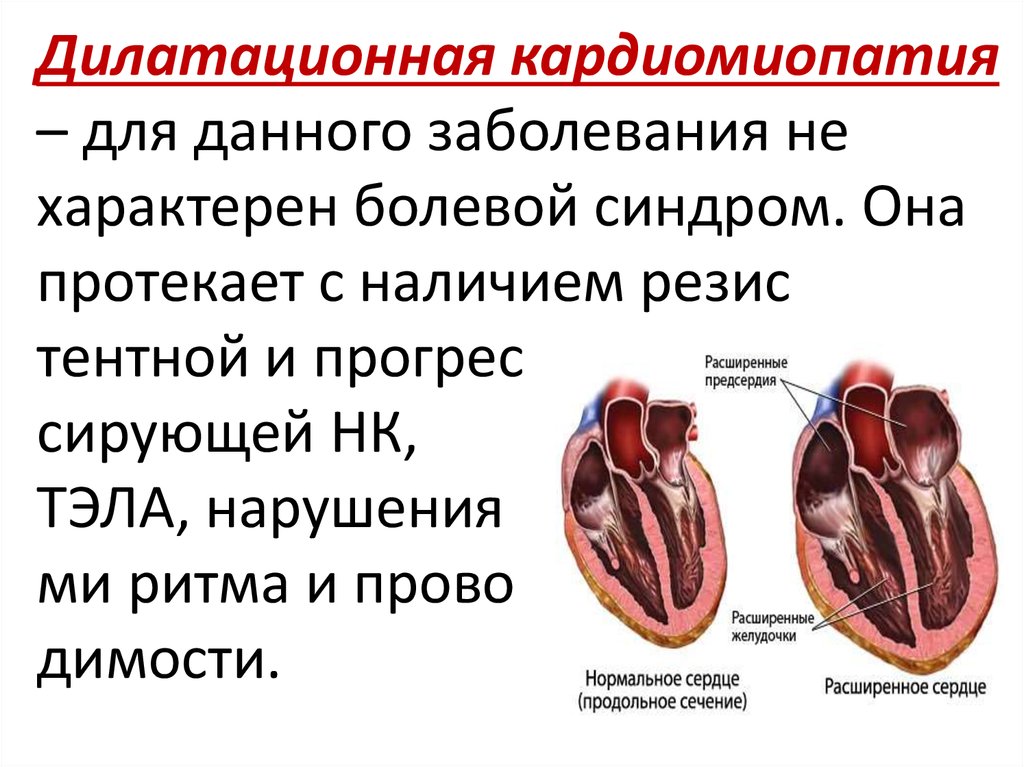
При дилатационной форме наблюдаются следующие негативные явления:
- Бледность кожных покровов.
- Отечность нижних конечностей. На запущенных стадиях жидкость скапливается в легких и брюшине.
- Синюшность лица в районе ногтевой пластины пальцев.
- Сложности с дыханием даже при минимальной физической нагрузке.
- Боли в груди, которые можно устранить посредством приема нитроглицерина.
- Увеличения диаметра вен на шее.
- Повышение артериального давления. Подобным образом организм пытается компенсировать дефицит оксигена в крови.
Аналогичные жалобы присутствуют при алкогольной кардиомиопатии. Боли в груди, однако, снять при помощи нитроглицерина не удается. Симптоматика приобретает выраженные черты по мере увеличения количества алкогольных эксцессов. Жалобы не прекращаются в течение нескольких дней — либо недели — после последнего приема алкоголя.
Рестриктивная кардиомиопатия характеризуется аналогичной симптоматикой, что и у предыдущей формы заболевания. Однако по мере прогрессирования дегенеративных явлений печень увеличивается в размерах – ее можно прощупать. Сбои в сердцебиении становятся частыми и выраженными, что нередко заканчивается обмороком.
При гипертрофической кардиомиопатии жалобы у пациентов могут отсутствовать годами. К врачу обращаются, зачастую, на последних стадиях болезни, когда развивается сердечная недостаточность. Общая картина может дополняться головокружениями и обмороками.
Аритмогенная форма заболевания сопровождается сбоями в сердцебиении, что имеют приступообразную природу. Подобные патологические состояния зачастую дают о себе знать в периоды интенсивных физических нагрузок. Рассматриваемый вид кардиомиопатии считается одним из самых опасных.
2.Причины
Генетический, наследственный характер заболевания распространяется лишь на 30-50% случаев, причем уже идентифицированы ответственные за его развитие гены. В региональном варианте АКМП ПЖ, известном как болезнь острова Наксос (Греция), фиброзно-жировая дегенерация и прогрессирующая сердечная недостаточность сопровождаются врожденными аномалиями кожи и волос (кератодермия, «шерстяные волосы»).
Этиопатогенез всех прочих, ненаследственных случаев остается, по сути, неизвестным. Рассматриваются и обсуждаются гипотезы, согласно которым дегенеративный процесс в правом желудочке миокарда запускается вследствие бактериального или вирусного инфекционного воспаления; идиопатическими (сугубо индивидуальными) особенностями внутриутробного развития; аномально ускоренным апоптозом (преждевременной гибелью кардиомиоцитов после значительно меньшего, чем в норме, числа клеточных делений); спонтанным перерождением кардиомиоцитов в клетки других типов (трансдифференциация). Однако даже если какое-либо из этих предположений подтвердится статистически, оно мало чего будет стоить без понимания внутренних причин: почему у одних людей аритмогенная дисплазия запускается и развивается, а у других нет.
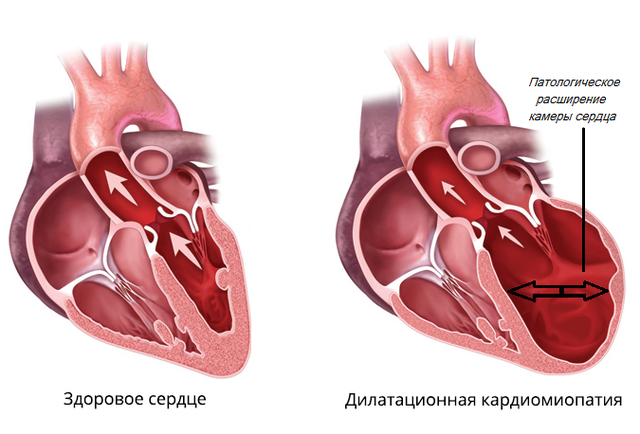
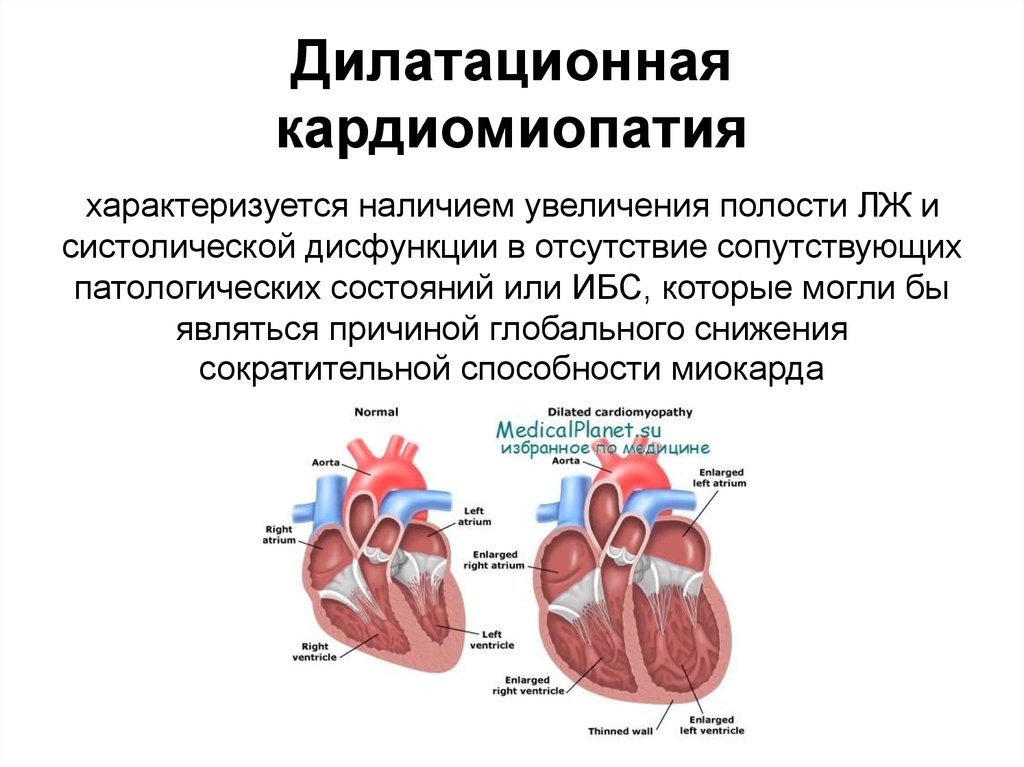
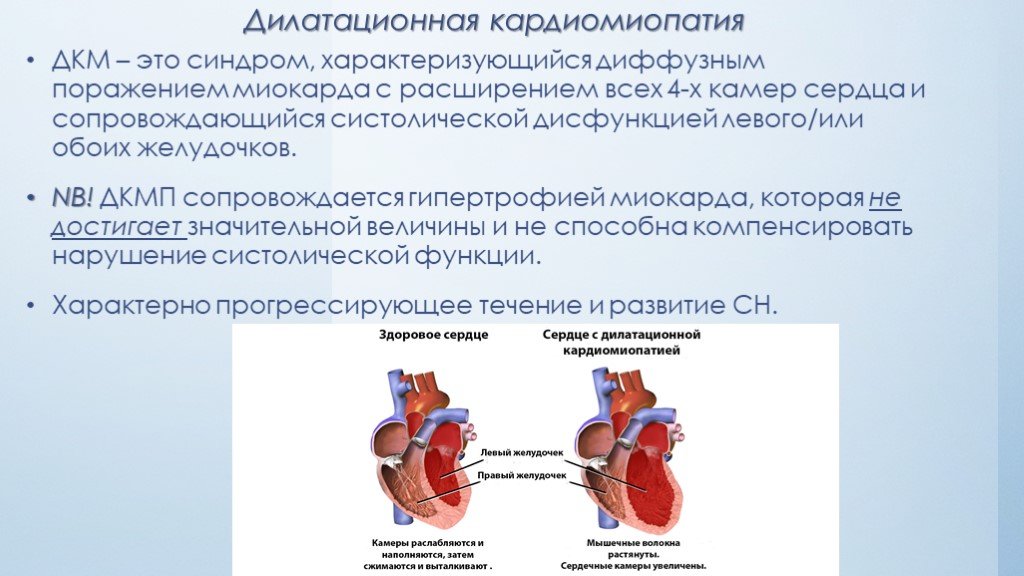
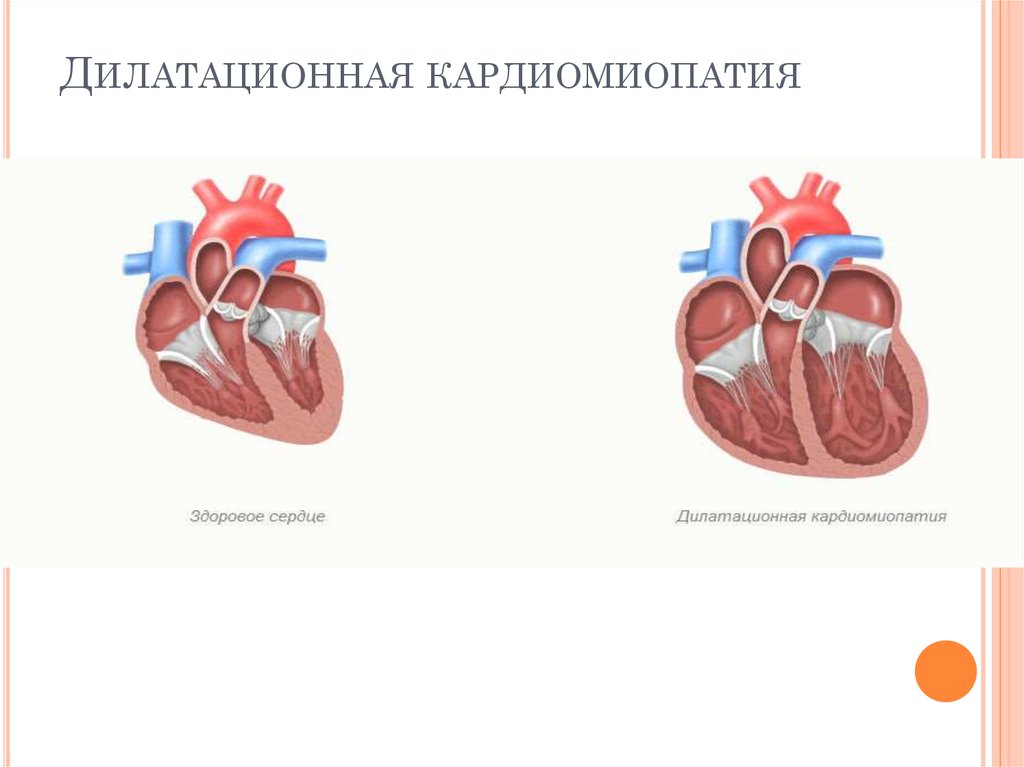
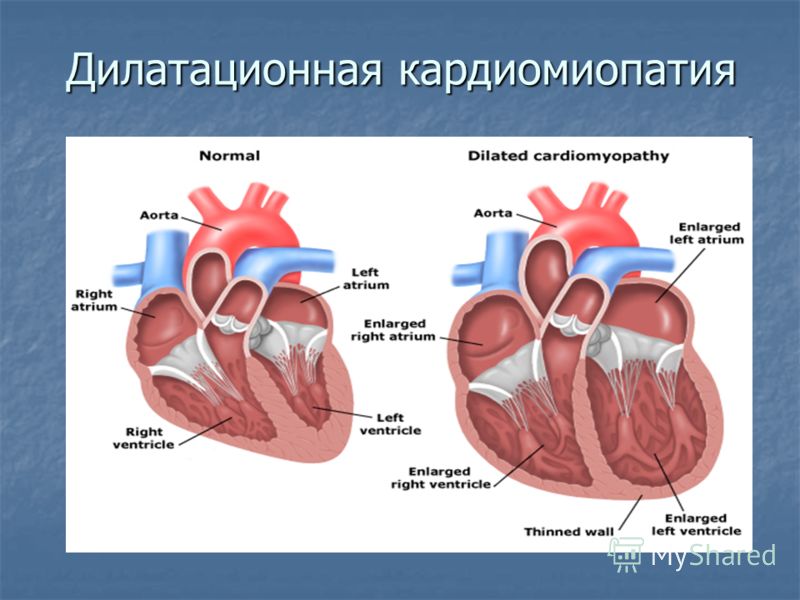
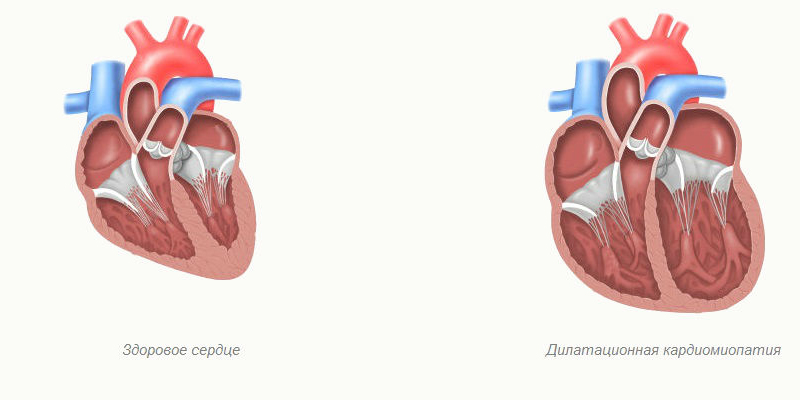
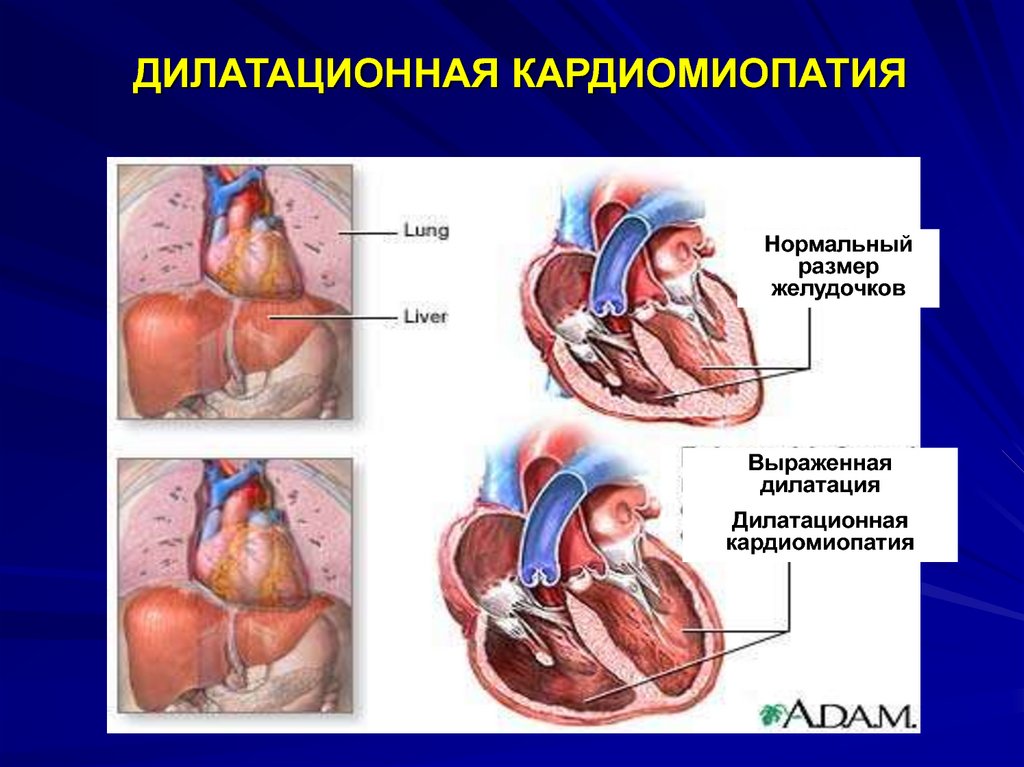
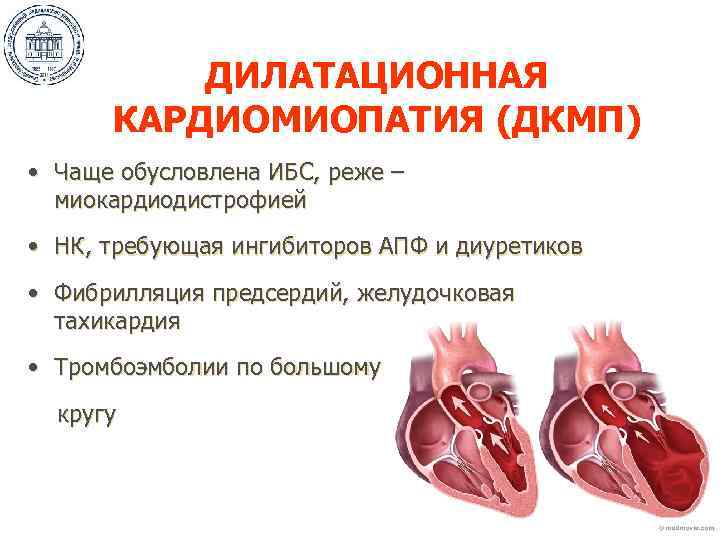
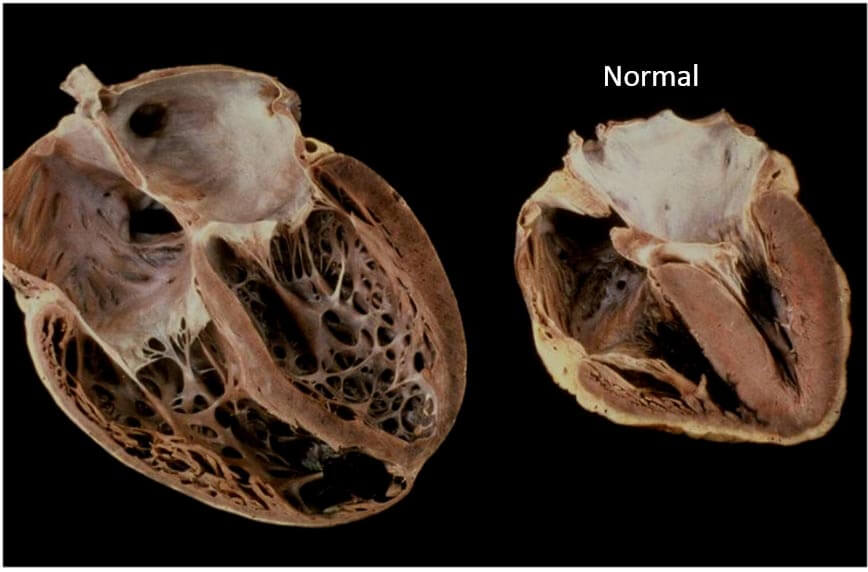
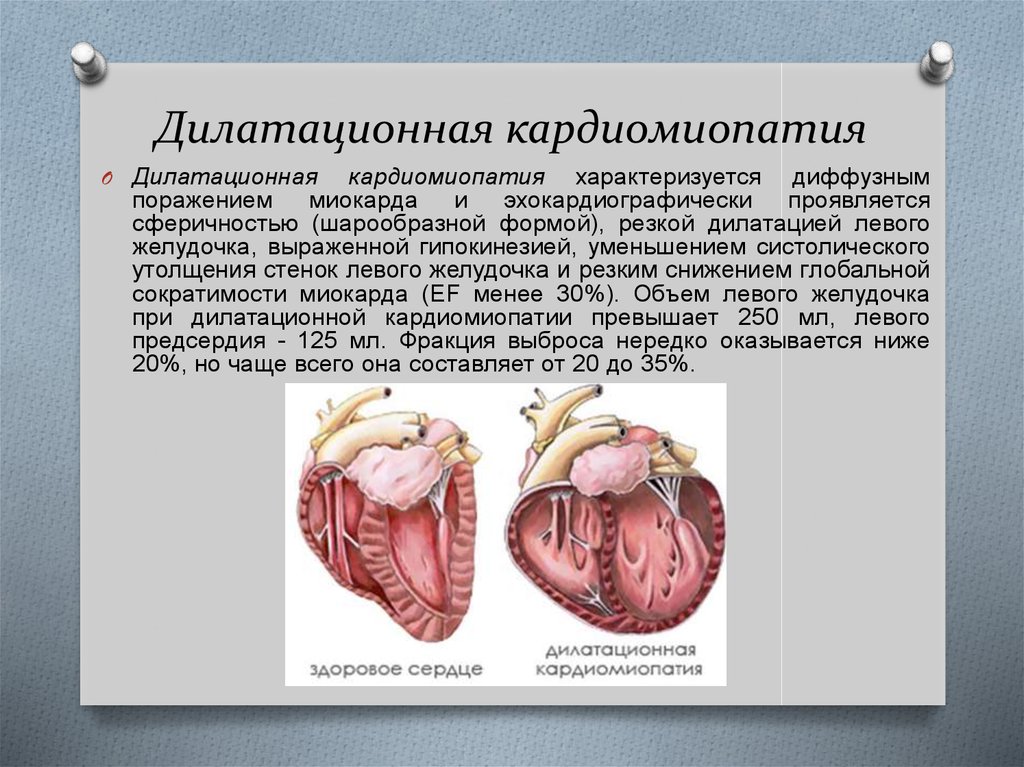
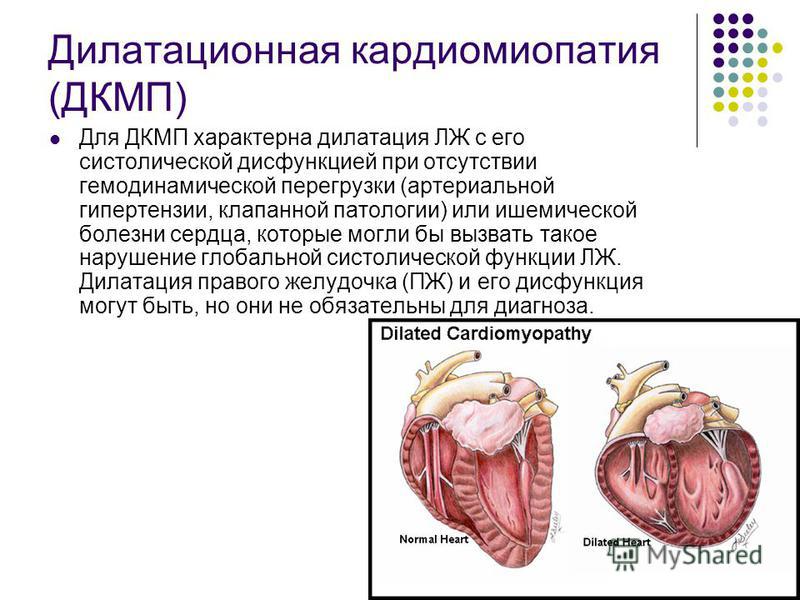
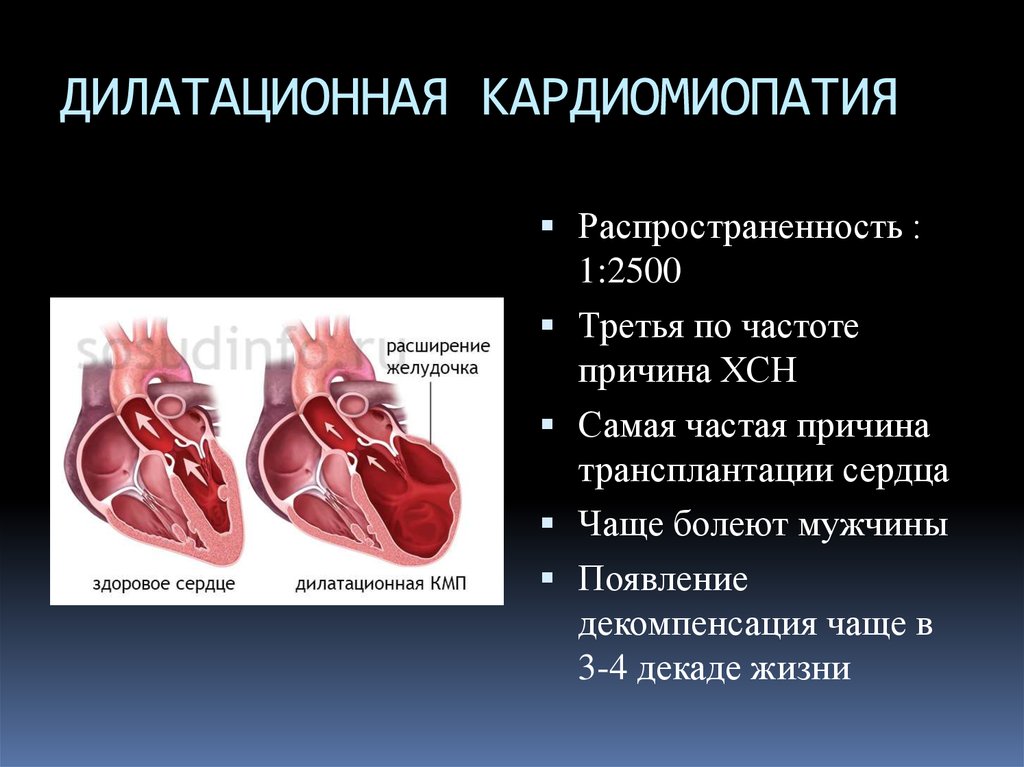
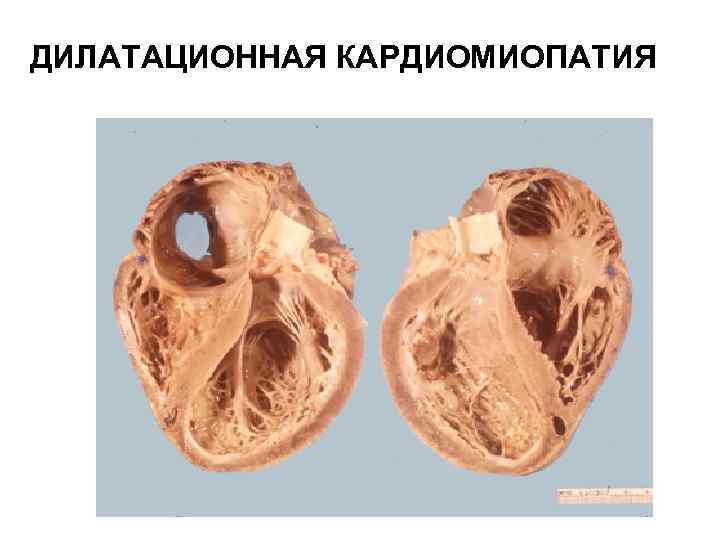
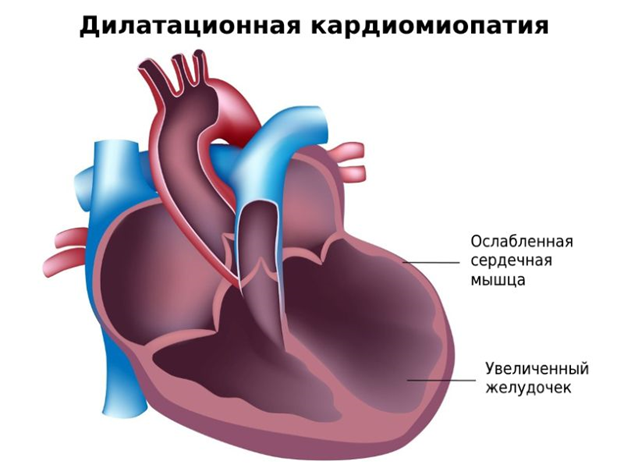
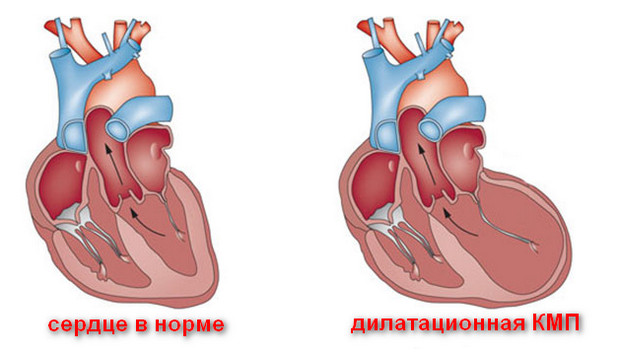
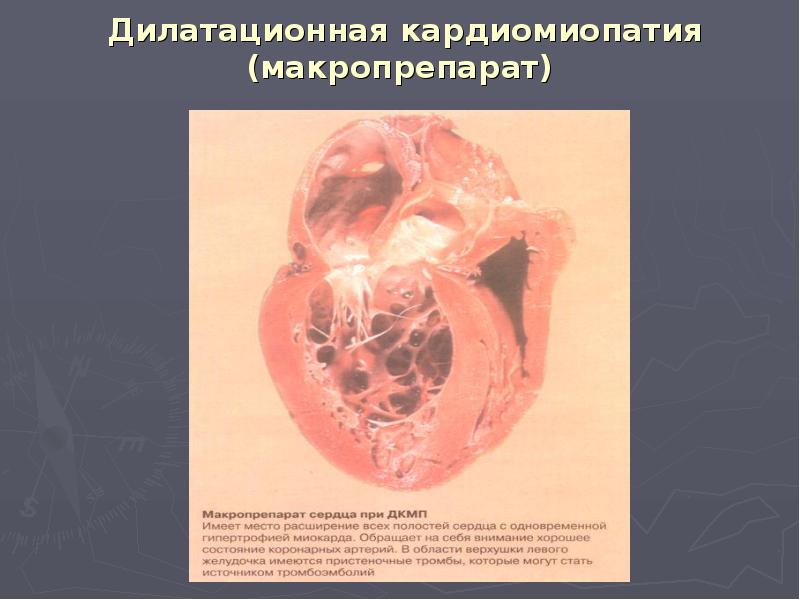
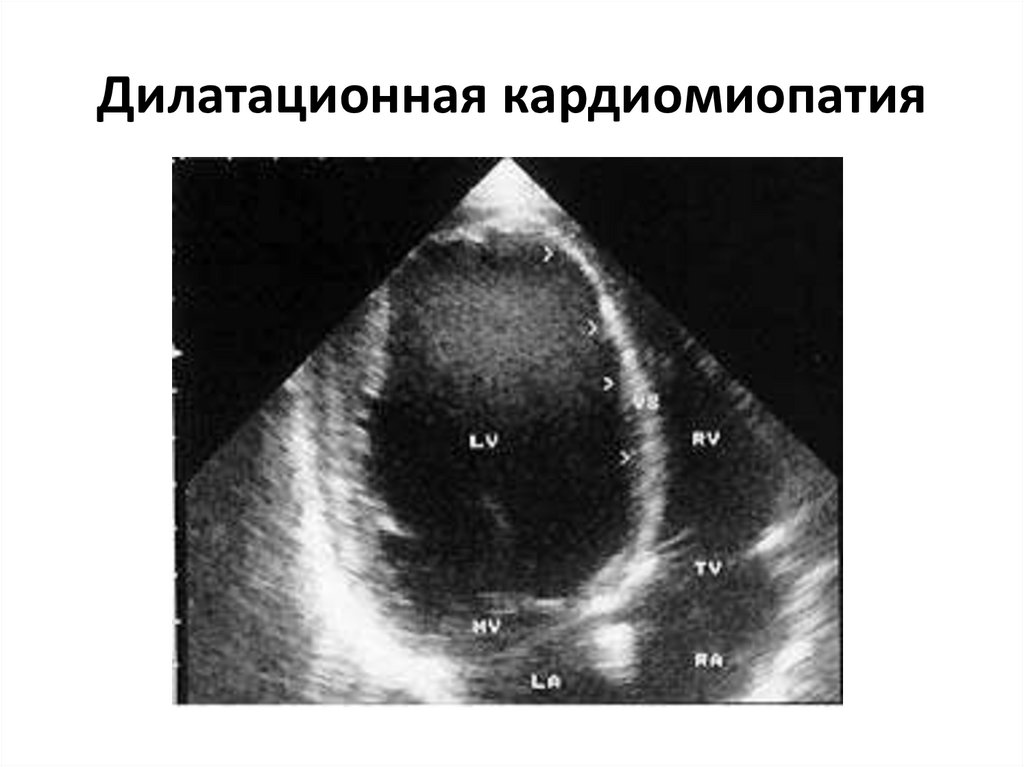
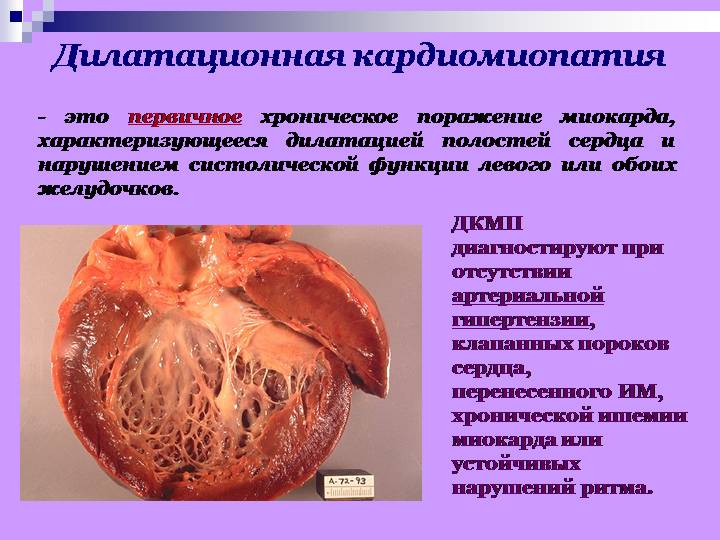
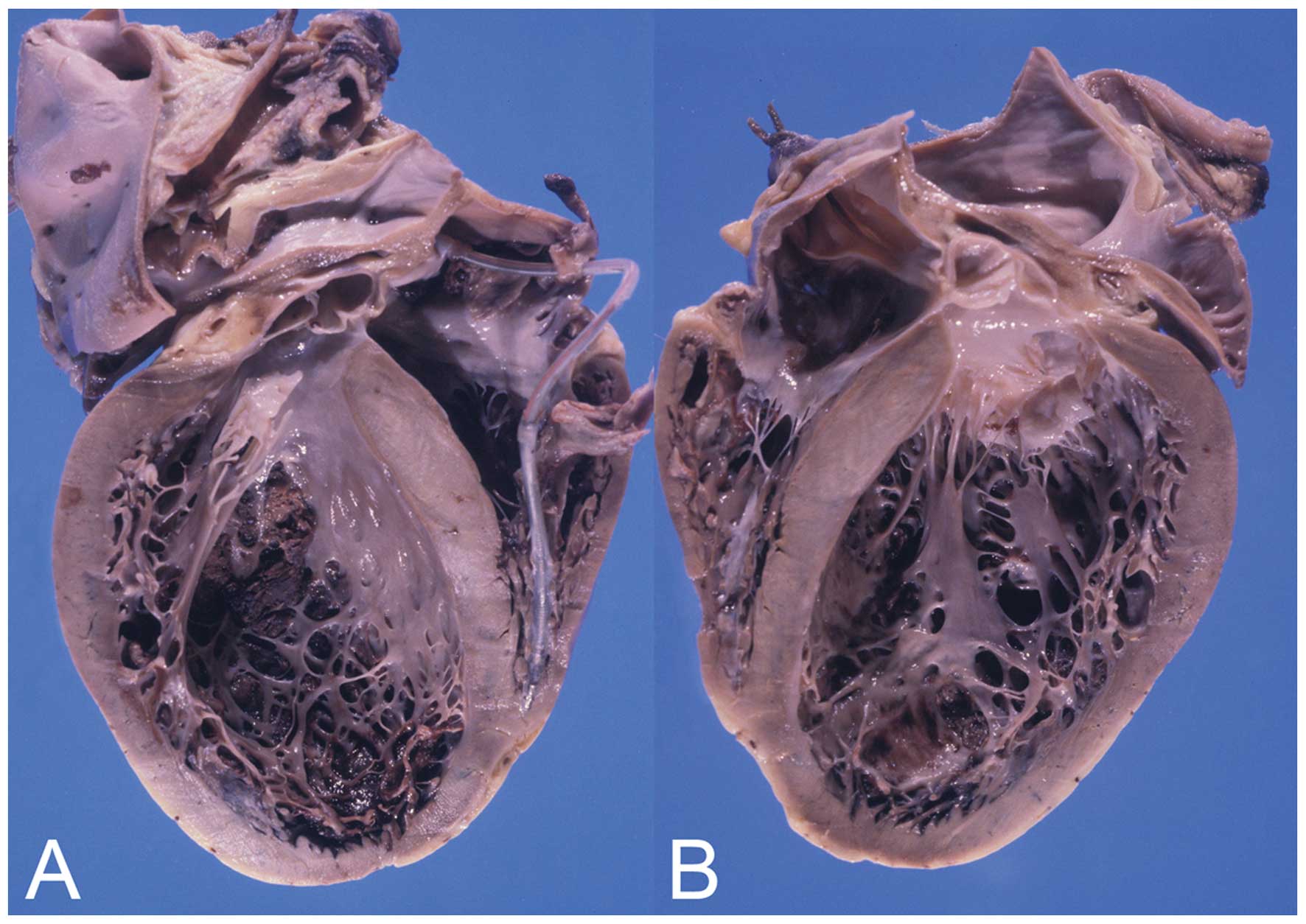
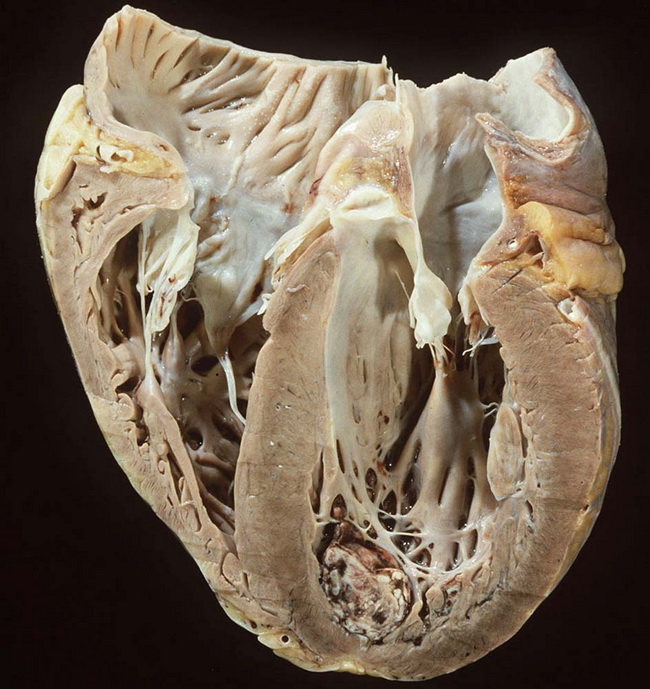
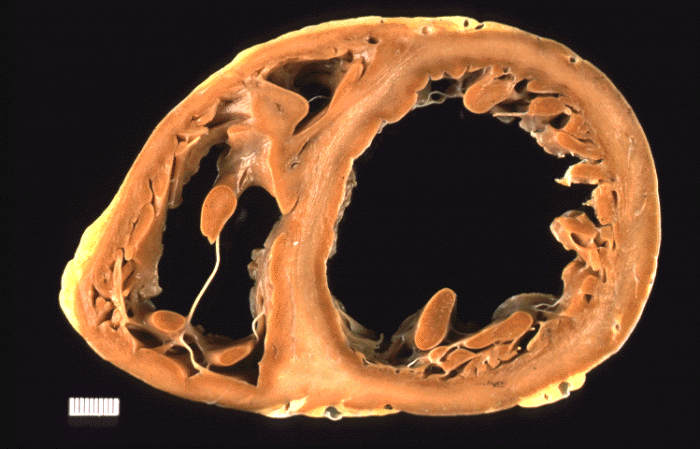
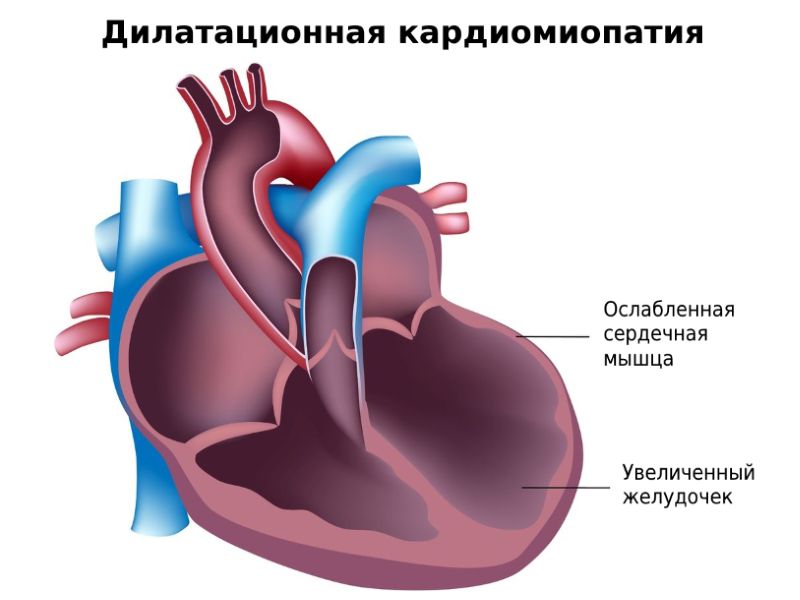
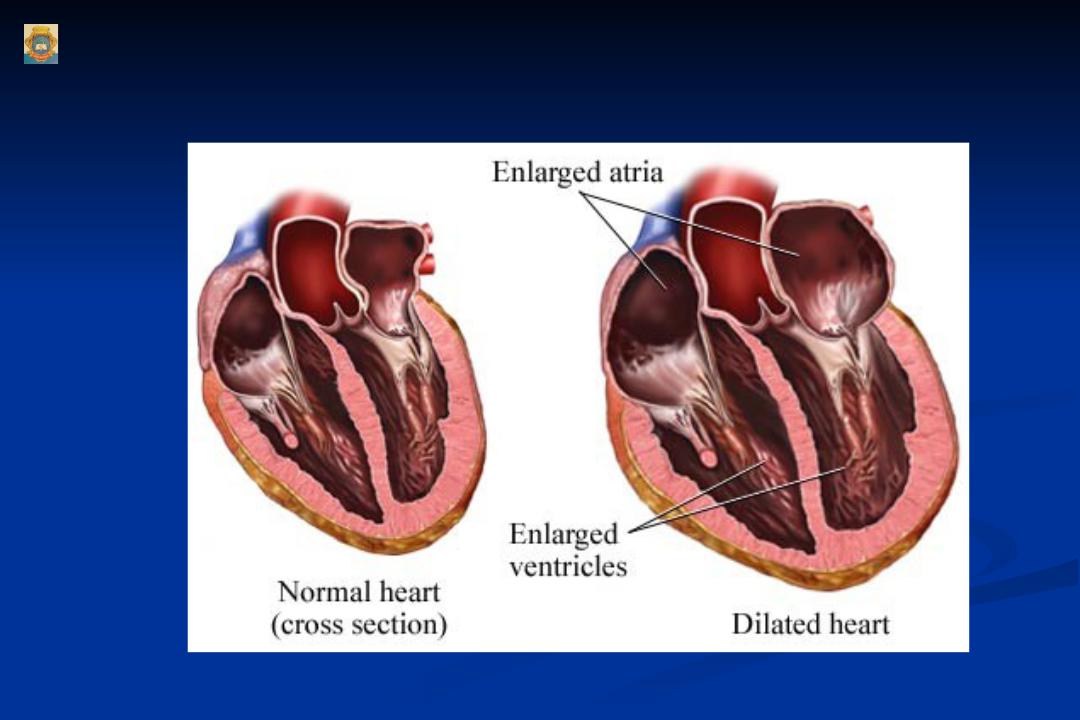
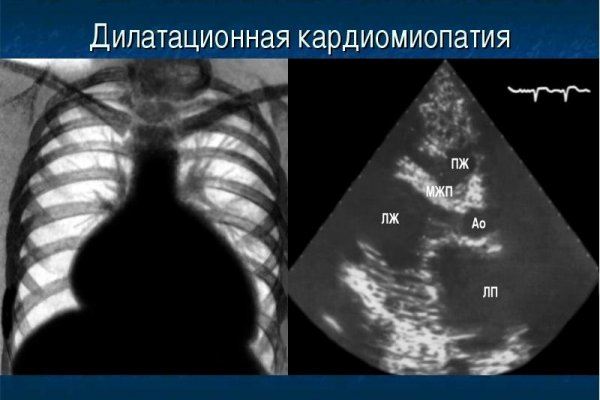
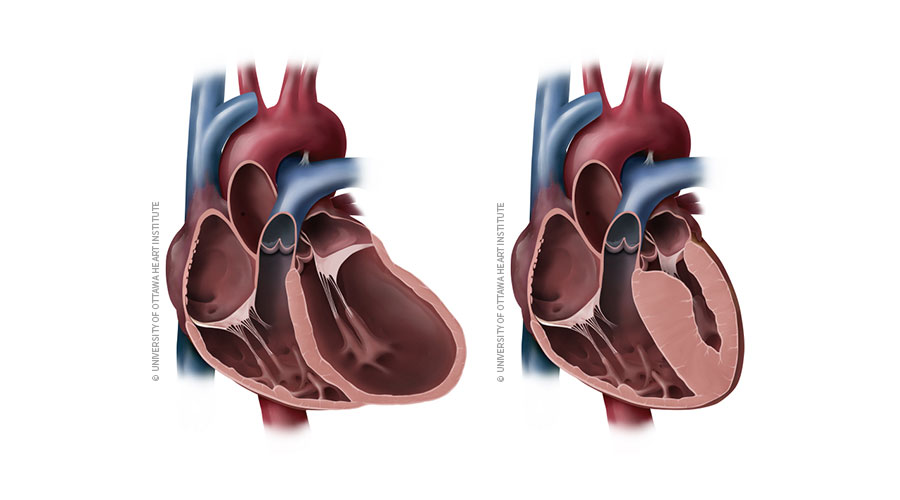
Дилатационная кардиомиопатия
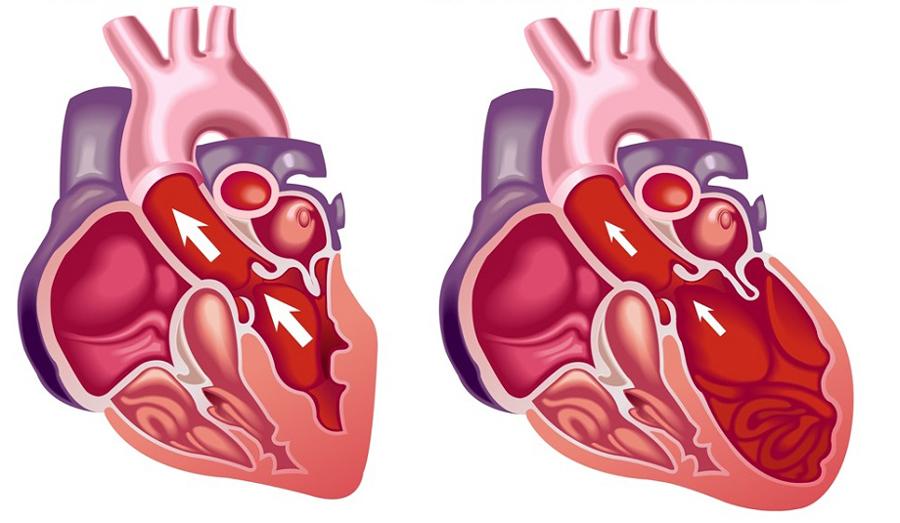
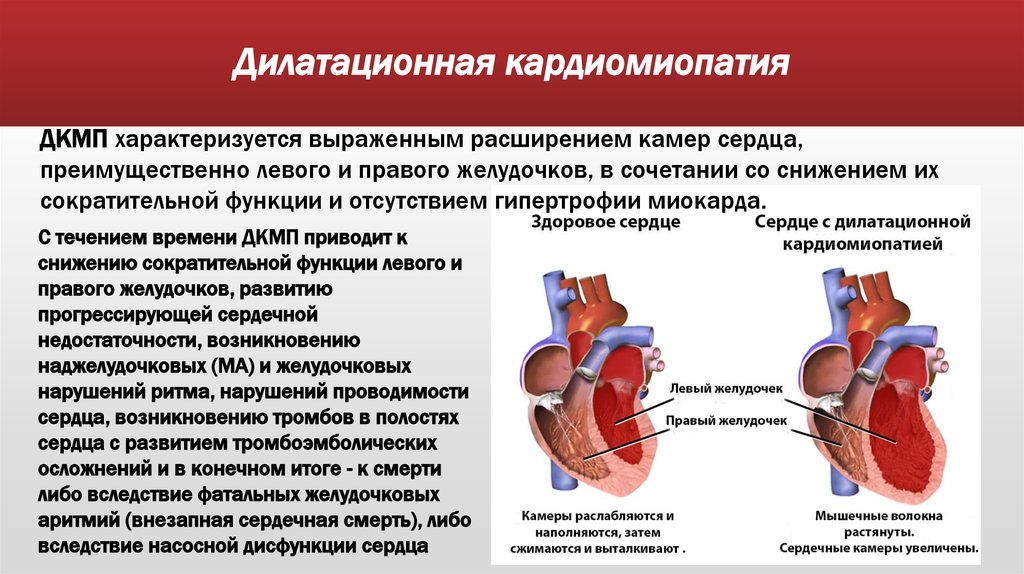
Дилатационная кардиомиопатия (ДКМП) – заболевание, проявляющее себя в увеличении (дилатации) объемов всех камер сердца. Толщина стенок сердечной мышцы в данном случае не изменяется, но возникает систолическая дисфункция, когда у пораженного желудочка сердца (левого или обоих) снижается сократительная функция, способствующая выталкиванию крови. Поскольку выброс крови уменьшается, и ее остатки скапливаются в желудочках, то возникает застой, приводящий к сердечной недостаточности. Поэтому дилатационная форма именуется иногда застойной.
Кардиологи утверждают, что данное заболевание может быть идиопатическим (первичным), причины возникновения которого медицине до сих пор не понятны. Вторичная кардиомиопатия бывает вызвана следующими факторами:
- Наследственность;
- Следствие нарушения регуляции иммунных процессов;
- Вирусное происхождение;
- Токсическое воздействие на повреждение миокарда (алкоголь, наркотики, интоксикация тяжелыми металлами, лекарственная интоксикация);
- Заболевания эндокринной системы;
- Редкие случаи на последних месяцах беременности или в течение полугода после родов (0,5 % от всех случаев);
- Заболевания соединительной ткани;
- Стойкая аритмия.
Заболевание не имеет половых и возрастных предпочтений. В случае наследственности, которой статистика отводит 20 – 25 %, исход может быть самым непредсказуемым.
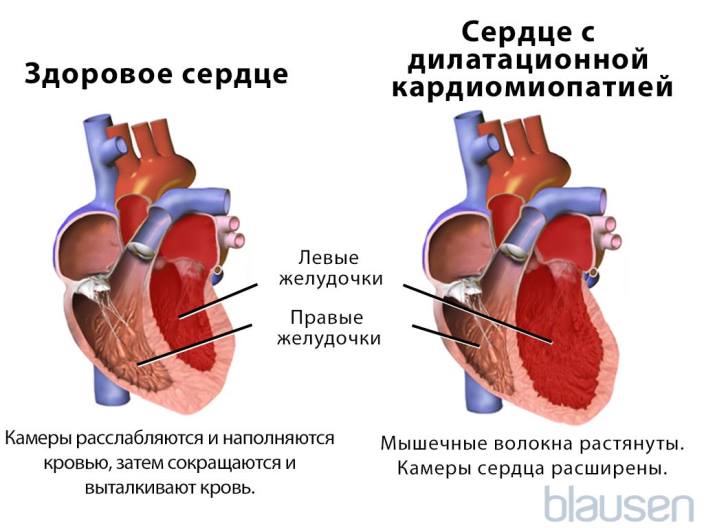
Схема развития дилатационной кардиомиопатии такова, что в различных областях сердечной мышцы начинают гибнуть клетки. Они, конечно, погибают не сами по себе. На то есть веские причины. Как правило, это какие-то воспалительные процессы сердечной мышцы, вследствие чего больные, пораженные вирусом клетки, становятся опасными для организма, и иммунная система избавляется от них.
На смену мышечной ткани клеток становится соединительная ткань, которая не обладает свойствами, присущими миокарду (эластичность, растяжимость, сократительная активность). Затем, чтобы справиться с насосными функциями сердца, камеры расширяются, увеличиваясь иногда в несколько раз. Работая на износ, стараясь доставить кислород ко всем органам и тканям, сердце учащает ритм. В запущенном состоянии стойкие аритмии способны привести даже к внезапной смерти.
Состояние больных при дилатационной кардиомиопатии
До развития сердечной недостаточности ДКМП не проявляет себя как-то по-особенному. Симптомы кардиомиопатии зависят еще и от того, одна или обе камеры вовлечены в развивающийся патологический процесс. Как правило, именно левый желудочек является тем самым насосом, от которого зависит состояние сердечной деятельности.
Дефицит кислорода не замедлит напомнить о себе одышкой, повышенной утомляемостью, учащением сердечного ритма. В начале заболевания эти симптомы появляются только при физической нагрузке, но потом проявляют себя и в покое. К симптоматике кардиомиопатии относится головокружение, боли в груди и под левой лопаткой, бессонница. Позже могут появиться отеки.
Диагностика
Если не затягивать с обращением к врачу, чтобы не спровоцировать серьезные осложнения, то люди с кардиомиопатией доживают до преклонных лет. Поставить диагноз может только специалист – кардиолог, поскольку большинство из перечисленных выше симптомов может иметь место и при других заболеваниях.
ЭКГЭхоКГ
Лечение дилатационной КМП
Подход к лечению ДКМП мало чем отличается от борьбы с сердечной недостаточностью. Лечение дилатационной кардиомиопатии вторичной сводится к устранению предшествовавшего заболевания, которое привело к таким патологическим изменениям. Терапия направлена на снижение артериального давления. Эффективны препараты бета-блокаторов. В случае неутешительного прогноза пациентам предлагается хирургическое вмешательство, начиная с замены клапанов вплоть до трансплантации сердца.
Симптомы:
Изолированная дисплазия ПЖ
1. Чистая форма ПКМП: макроскопический образец содержит в себе дилатацию ПЖ с выпячиваниями в области «треугольника дисплазии» (фиброзная и жхзировая ткань окутывают ПЖ в виде пятен, распространяясь на область верхушки, воронки и трикуспидальную область в форме треугольника. Большая часть массы миокарда замещена жиром. Типичный гистологический образец дает возможность выявить замещение среднего и наружного слоя миокарда ПЖ (менее миокард ЛЖ) жировой тканью и фиброзным ограничением. Утолщенная медия дистальной части коронарных артерий объясняет появление у таких пациентов атипичной боли в области грудной клетки, которая относится к маркерам синдрома Х.
2. Болезнь Наксоса – уникальная аутосомно-рецессивная форма ПКМП, часто представлена в виде злокачественных желудочковых аритмий. Статистически: 25 пациентов из 12 семей, пенетрантность – 90%. У таких больных имеется характерный фенотип: ладонно-стопный кератоз по типу пемфигоида, шерстистые волосы. Клинические признаки, данные электрокардиографии (ЭКГ) и результаты биопсии сходны с таковыми при ПКМП.
3. Венецианская кардиомиопатия представляет собой наибольший симптомокомплекс ПКМП. При этой форме ЛЖ вовлекается чаще, чем при предыдущей. Семейная пенетрантность составляет 50%. Зарегистрирован летальный исход в возрасте 7 лет.
4. Болезнь Поккури, гистологически соответствующая ПКМП, описана в Юго-Восточной Азии, Японии. Некоронарная прекардиальная элевация сегмента ST в области ПЖ выявлена у подростков, у которых во время сна или отдыха был риск возникновения внезапной смерти. У некоторых пациентов выявлены типичные ЭКГ-признаки ПКМП.
5. Изолированная тахикардия, исходящая из ПЖ: полученные при выполнении ядерного магнитно-резонансного исследования и ангиоконтрастировании данные подтверждают наличие ПКМП, локализованной в области воронки.
6. Доброкачественные экстрасистолы.
Предполагают, что они исходят из области воронки. Гистологически определялось значительное распространение фиброзной ткани в области воронки, ассоциированное с воспалением. По мнению авторов, причины смерти таких больных – миокардиты.
7. Аномалия Уля – редко встречаемая патология, приводящая к сердечной недостаточности в молодом возрасте и в течение нескольких дней/недель – к смерти. Причина смерти таких пациентов – перегрузка сердца, сердечная недостаточность и/или аритмии. В таких случаях миокард характеризуется полным отсутствием мышечных волокон, а эндокард и эпикард противопоставлены. Макроскопически при болезни Уля определяется «пергаментное» сердце. Болезнь Уля является результатом экстенсивной и завершенной апоптотической деструкции миокарда ПЖ, в отличие от ПКМП. На данный момент аномалия Уля и ПКМП рассматриваются как патогенетически сходные заболевания.
8. Неаритмогенные формы ПКМП согласно новой классификации ВОЗ рассматриваются как форма ПКМП. В этом случае предполагается наличие аритмогенного субстрата в «спящем состоянии», который выявляется при специальных инвазивных/неинвазивных исследованиях.
Дисплазия с вовлечением ЛЖ
1. Бивентрикулярная дисплазия характеризуется поражением обоих желудочков. Типичная гистологическая структура ЛЖ: замещение жировой тканью, фиброзным ограничением. Это состояние приводит к сердечной недостаточности в связи с чрезмерным уменьшением миокарда ЛЖ и может быть ошибочно диагностировано как идиопатическая дилатационная кардиомиопатия. Дифференциально-диагностическим критерием является наличие жировой инфильтрации миокарда.
2. Дисплазия, осложненная миокардитом – в таком случае вовлекаются оба желудочка, прогноз неблагоприятный. В большинстве случаев в структурной основе ПКМП миокардит генетически предопределен. При миокардите с вовлечением обоих желудочков возникает сердечная недостаточность, приводящая к смертельному исходу, уносящая жизни 1% пациентов в год.
Сложной является постановка диагноза в случаях неаритмогенных форм, осложненных миокардитом.
12.4. МИОКАРДИТЫ
Миокардит — воспаление сердечной мышцы, сопровождающееся её дисфункцией.
Распространённость миокардитов неизвестна, поскольку заболевание часто протекает в субклинической форме, заканчиваясь полным выздоровлением. У мужчин миокардит возникает в 1,5 раза чаще, чем у женщин.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Основные причины миокардитов перечислены ниже.
• Инфекционные заболевания.
• Вирусы (Коксаки, ECHO, аденовирусы, вирусы гриппа, герпеса, цитомегаловирусы, гепатита B и C, краснухи, арбовирусы).
• Бактерии (стрептококки, стафилококки, боррелии, коринебактерии дифтерии, сальмонеллы, микобактерии туберкулёза, хламидии, легионеллы, риккетсии).
• Простейшие (трипаносомы, токсоплазмы).
• Паразиты (эхинококки, трихинеллы).
• Грибы (кандиды, аспергиллы, кокцидиоидомицеты, гистоплазмы).
• Неинфекционные заболевания (коллагенозы, васкулиты).
• Токсические вещества (антрациклины, катехоламины, кокаин, ацетаминофен, литий).
• Радиоактивное излучение.
• Аллергия (в том числе лекарственная — на пенициллины, ампициллин, гидрохлоротиазид, метилдопу, сульфаниламиды).
Более чем в 50% случаев миокардиты обусловлены вирусами. Экспериментальные модели вирусных миокардитов (аналогичные миокардиту у человека) получены с использованием вирусов Коксаки B, аденовирусов, вируса гепатита C. С помощью молекулярной диагностической техники (ПЦР, молекулярная гибридизация) показано персистирование вирусной инфекции в миокарде у значительной части больных. Повреждение миокарда может происходить в результате непосредственного повреждения кардиомиоцитов самим агентом или его токсинами (например, при дифтерии) или быть результатом иммунного ответа организма. После воздействия повреждающего агента в миокарде чаще (но не обязательно) возникает воспалительный инфильтрат, который состоит преимущественно из лимфоцитов, но может содержать также нейтрофилы, эозинофилы и макрофаги.
Как лечат кардиомиопатию?
Специальной терапии не существует, из-за этого используются любые мероприятия, предотвращающие опасные осложнения и помогающие поддерживать оптимальное состояние пациента.

Когда заболевание стабильно, пациент лечится дома, но под наблюдением врача. Регулярно проводится плановая госпитализация в стационар и проведение обследования, чтобы убедиться в том, что состояние больного не становится хуже.

Пациентам с кардиомиопатией необходимо ограничить физические нагрузки и активные передвижения, а также придерживаться диеты, которую индивидуально для каждого расписывает врач.Обычно такая диета заключается в снижении количества жиров и солей в рационе.

Какие лекарства может назначить кардиолог при кардиомиопатии?
- Диуретики
- Гликозиды
- Противоаритмиеские препараты
- Антикоагулянты
- Антиагреганты