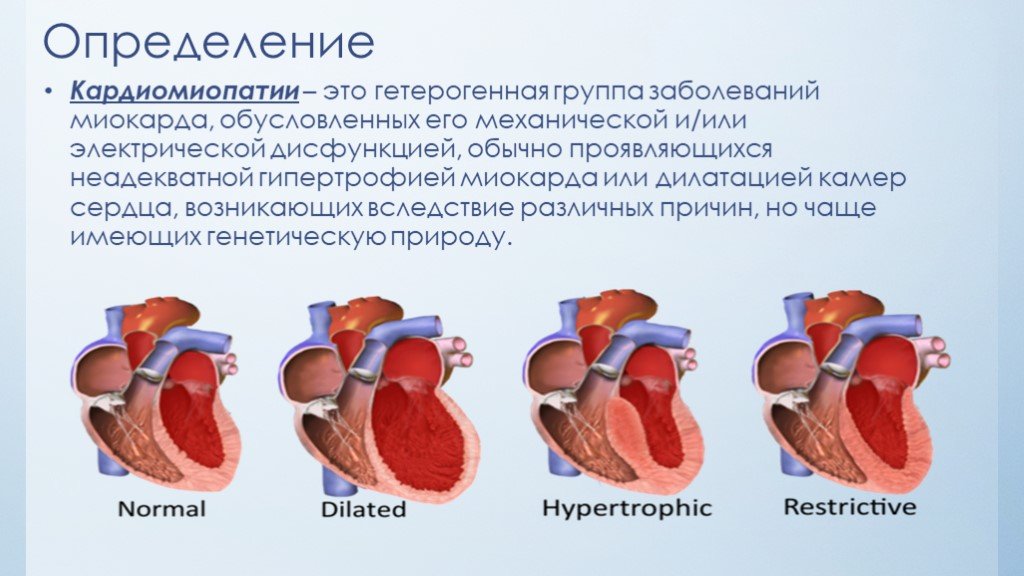
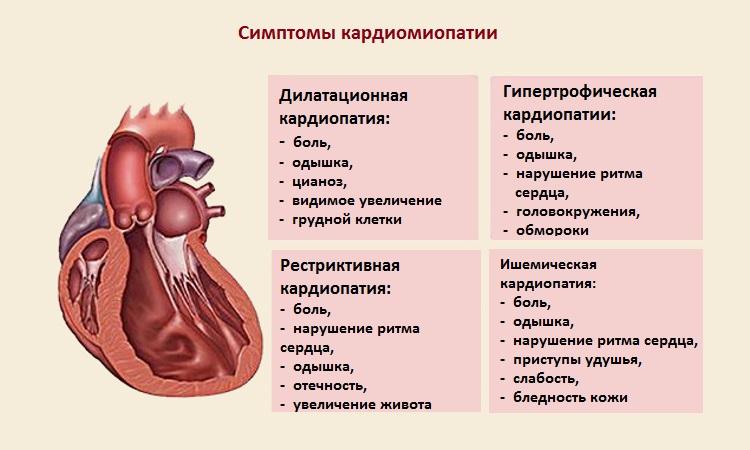
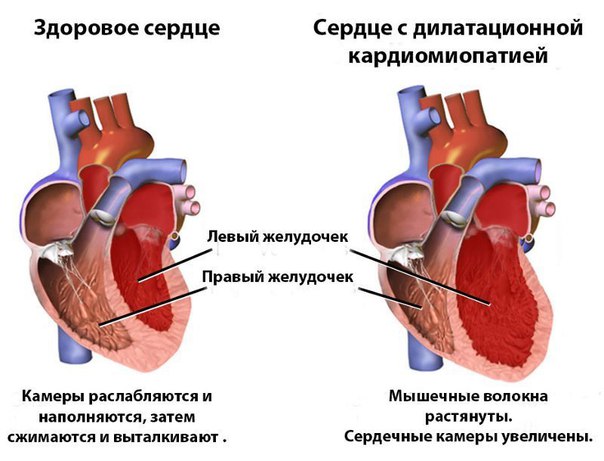
Как лечить
 Лечебная тактика при кардиомиопатии зависит от вида заболевания. Этиотропное (устранение причины) и патогенетическое (блокирование механизмов развития болезни) лечение назначается при вторичных формах патологии, имеющих ясную этиологию и патогенез (диабет, электролитные или гормональные нарушения и т. д.). В таких случаях в первую очередь проводятся мероприятия по коррекции сахара крови, электролитов, гормонов, дезинтоксикации по назначениям врачей соответствующих специальностей. С наследственными формами кардиомиопатий ничего поделать невозможно, генетические мутации не исправить, поэтому проводится только компенсация имеющейся сердечной недостаточности.
Лечебная тактика при кардиомиопатии зависит от вида заболевания. Этиотропное (устранение причины) и патогенетическое (блокирование механизмов развития болезни) лечение назначается при вторичных формах патологии, имеющих ясную этиологию и патогенез (диабет, электролитные или гормональные нарушения и т. д.). В таких случаях в первую очередь проводятся мероприятия по коррекции сахара крови, электролитов, гормонов, дезинтоксикации по назначениям врачей соответствующих специальностей. С наследственными формами кардиомиопатий ничего поделать невозможно, генетические мутации не исправить, поэтому проводится только компенсация имеющейся сердечной недостаточности.
Единственным выходом, улучшающим прогноз при первичном наследственном поражении миокарда, является радикальная операция по пересадке сердца.
Медикаментозная терапия назначается всем пациентам с разными формами кардиомиопатий для восстановления нормальных показателей функции сердца, компенсирования сердечной недостаточности и улучшения качества жизни. В этих целях могут использоваться представители разных групп препаратов. Например:
- бета-блокаторы – Бисапролол, Метопролол, Пропранолол помогают справиться с нарушениями ритма сердца, в частности с тахикардией;
- блокаторы каналов кальция – Верапамил, Диазем способны стабилизировать работу сердечной мышцы в условиях аритмии;
- ингибиторы АПФ – Каптоприл, Эналаприл, Периндоприл, Лизиноприл снижают нагрузку на сердце за счет нормализации артериального давления, замедляют развитие недостаточности миокарда;
- мочегонные средства – Спиронолактон, Лазикс, Диувер или другие препараты помогают бороться с отеками на ногах, в легких, в брюшной полости;
- сердечные гликозиды – Дигоксин, Дигитоксин позволяют существенно улучшить качество жизни пациентов с хронической сердечной недостаточности. Дозы должны подбираться врачом индивидуально во избежание риска тяжелых осложнений и даже смерти больного.
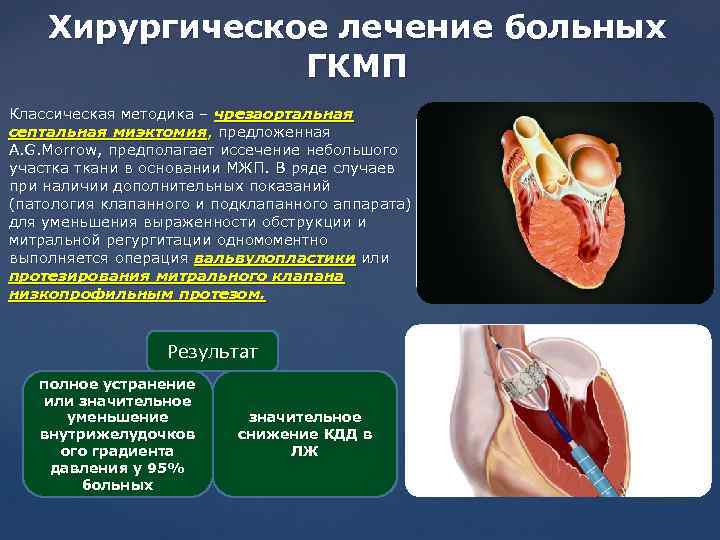
При кардиомиопатии лечение хирургическими методами проводится по индивидуальным показаниям. Это может быть замена клапанов при врожденных пороках развития или удаление избыточного количества гипертрофированной мышечной ткани при соответствующей форме кардиомиопатии.
Прогноз при кардиомиопатии нельзя считать благоприятным, особенно при развитии и прогрессировании сердечной недостаточности. При гипертрофической форме КМП велика вероятность наступления внезапной смерти. Все пациенты из семей с наследственными кардиомиопатиями должны находиться на диспансерном учете и проходить регулярные обследования.
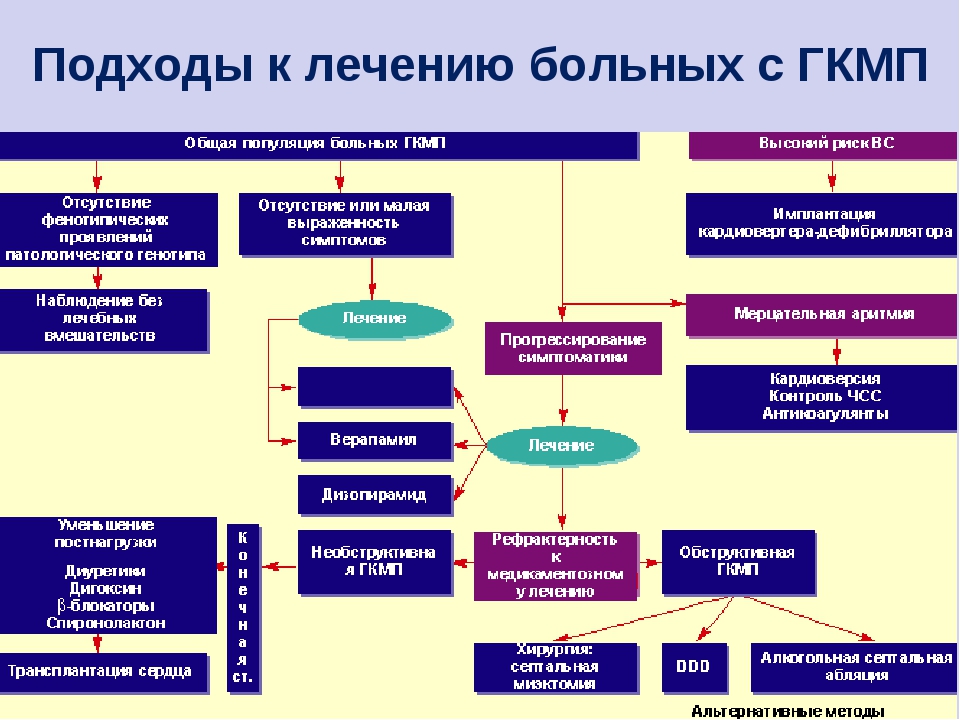
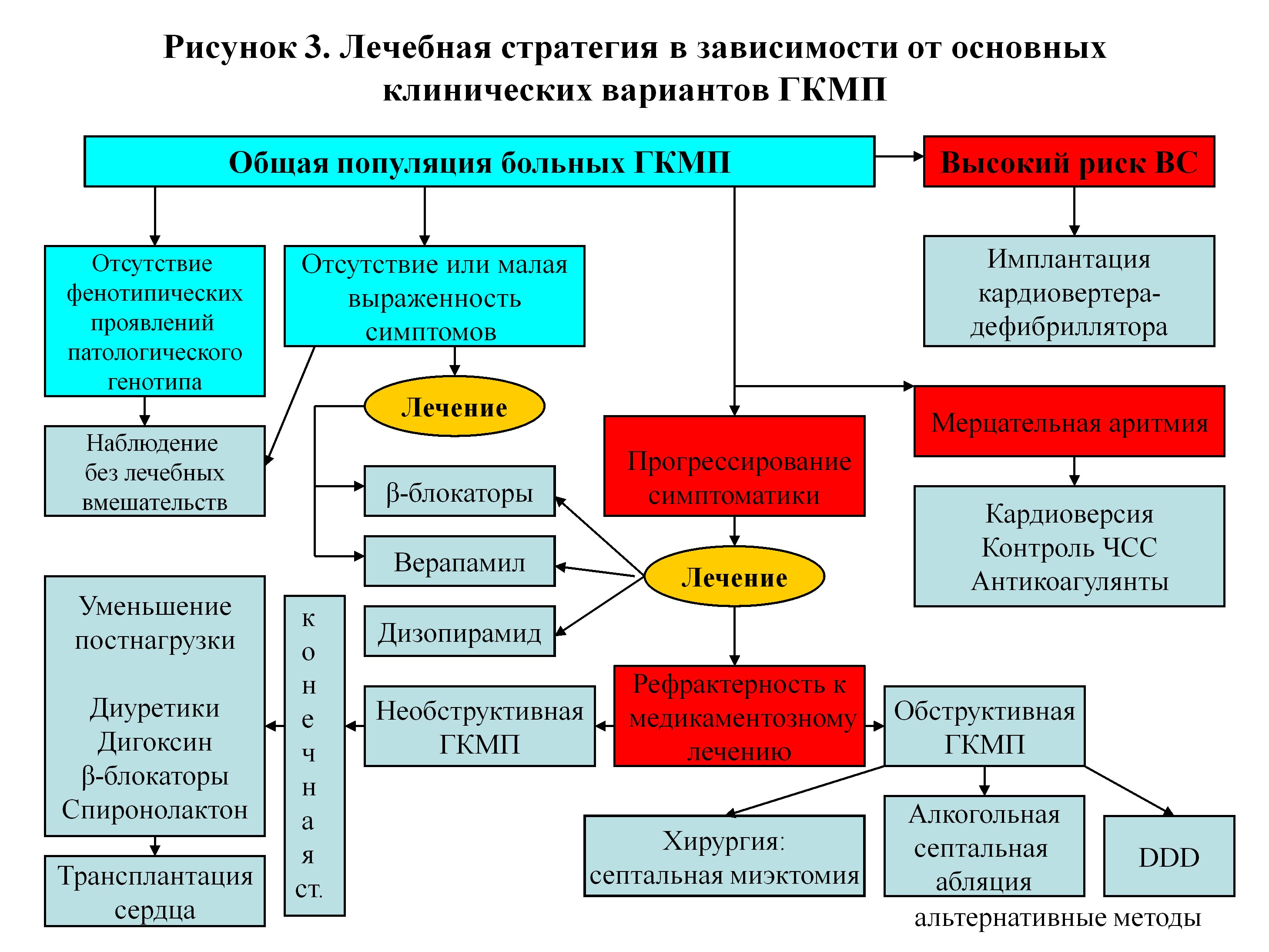
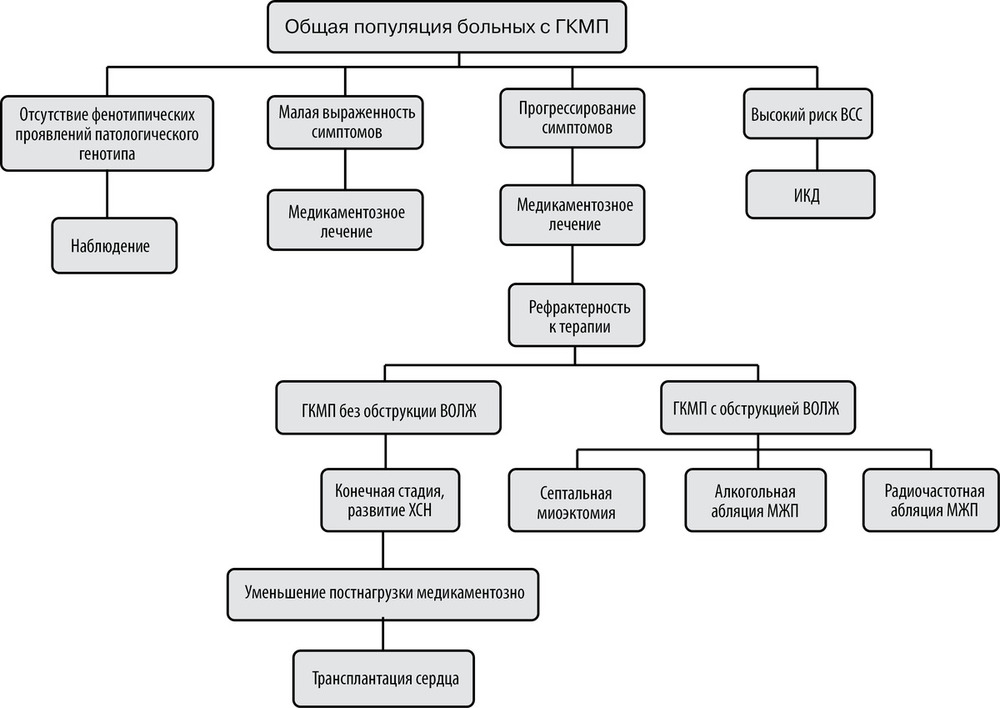
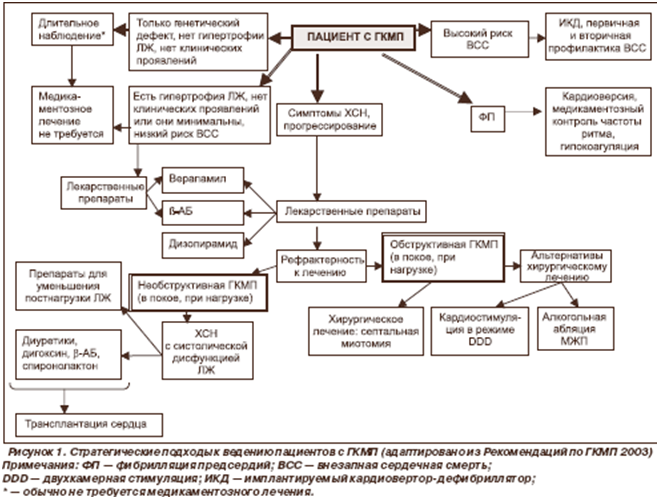
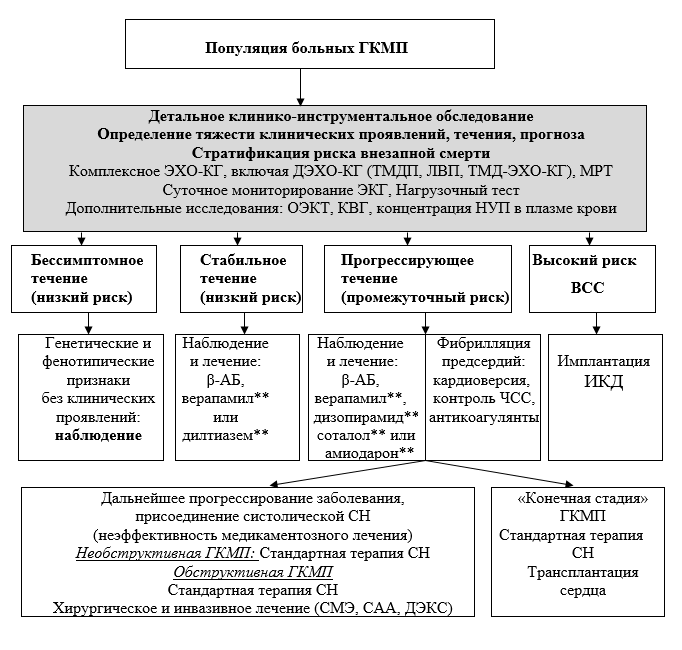
Методы лечения гипертрофической кардиомиопатии
Терапевтические мероприятия позволяют только добиться временной стабилизации состояния больного и имеют симптоматический характер.
Основными целями лечения в данном случае являются:
- улучшение диастолической функции левого желудочка;
- купирование нарушений ритма;
- снижение градиента давления;
- купирование ангиозных приступов.

Консервативная терапия
Медикаментозное лечение патологии предусматривает применение следующих лекарственных средств:
- Бета-адреноблокаторы. Препараты этой фармакологической группы стабилизируют ритм сердца, снижают сократимость миокарда, нормализуют тонус сосудов. Бета-адреноблокаторы расслабляют сердечную мышцу в то время, пока левый желудочек наполняется кровью. Современными препаратами данной группы, которые обычно назначают при рассматриваемой патологии, являются Целипрес, Обзидан, Карведилол, Эналаприл-Фармак, Амиодарон.
- Антиаритмические препараты. Обычно применяют Дизопирамид. Препарат снижает градиент давления и устраняет симптомы патологии: одышку, боль за грудиной. Также этот медикамент повышает толерантность к физическим нагрузкам.
- Антагонисты кальция. Препараты данной группы снижают концентрацию кальция в системных коронарных артериях. С их помощью удается достичь улучшения диастолического расслабления левого желудочка, снижения сократимости миокарда. Антагонисты кальция также оказывают выраженное антиаритмическое и антиангинальное действие. Для лечения патологии рекомендуют Финоптин,Кардил, Амиодарон.
- Диуретики (Лазикс, Фуросемид). Их назначают при развитии застойной сердечной недостаточности.
При гипертрофической кардиомиопатии противопоказан прием лекарственных средств, принадлежащих к группам сердечных гликозидов, нитритов, нифедипина. Это ограничение связано с тем, что данные медикаменты способствуют усилению обструкции.
Оперативное вмешательство
Кроме приема лекарственных препаратов, при лечении пациентов с гипертрофической кардиомиопатией могут прибегать к хирургическим методам. Это единственный способ сохранения жизни пациента с тяжелой формой патологии.
Оперативное вмешательство предполагает удаление гипертрофированной мышечной ткани в межпредсердной перегородке.
К основным методам хирургического лечения в данном случае относятся:
- Миотомия – удаление внутренней области межжелудочковой перегородки.
- Этаноловая абляция. Метод заключается в осуществлении прокола в перегородке, куда затем вводится концентрированный раствор медицинского спирта. Количество вводимого вещества – от 1 до 4 мг. Подобная манипуляция становится причиной инфаркта у пациента. Таким образом происходит истончение перегородки. Мероприятие проводится под контролем УЗИ.
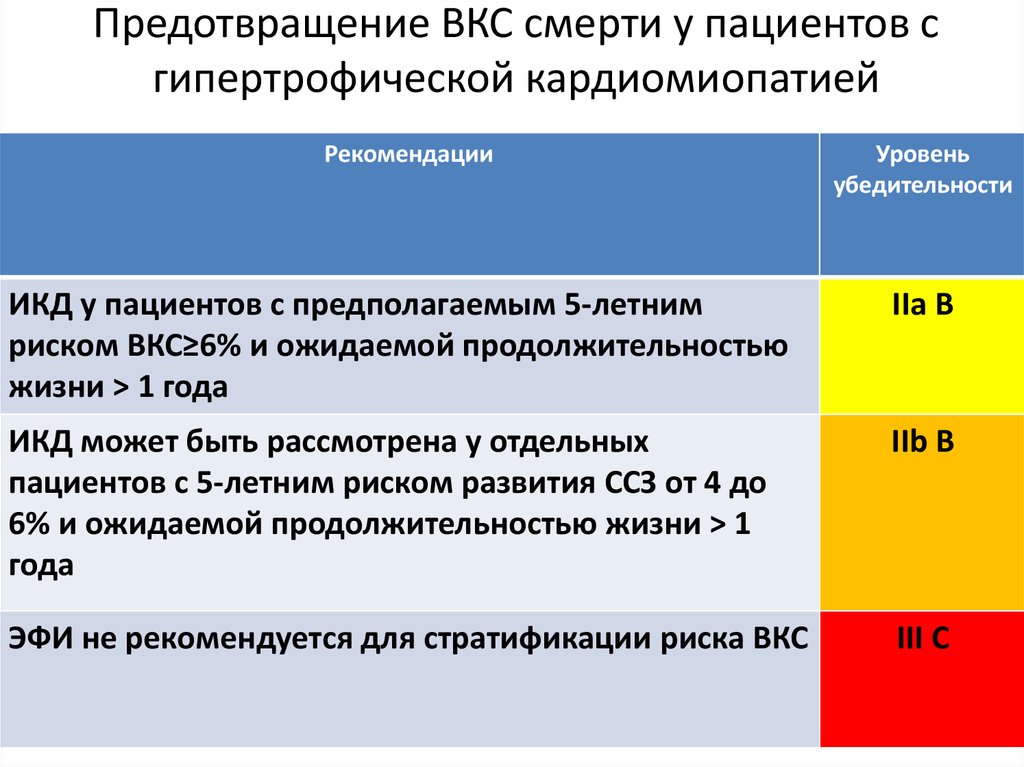
- Вживление трехкамерного электростимулятора. Прибор стимулирует внутрисердечное кровообращение и предотвращает развитие осложнений.
- Имплантация кардиовертера-дефибриллятора. Суть процедуры состоит в том, что в мышцу живота или грудной клетки имплантируют прибор, соединенный с сердцем при помощи электродов. Это позволяет фиксировать ритм сердца и в случае сбоя восстанавливать его.
Выбор методики осуществляется в индивидуальном порядке.
Коррекция образа жизни
Пациентам с гипертрофической кардиомиопатией показано ограничение физических нагрузок и соблюдение низкосолевой диеты.
Диагностика
До появления клинической картины гипертрофическая кардиомиопатия может быть диагностирована случайно – при прохождении профилактического осмотра либо во время обследования по поводу какого-то другого кардиологического заболевания. Диагноз ставят, опираясь на данные анамнеза (истории) болезни и результатов дополнительных методов исследования. Жалобы больного являются информативными при прогрессировании патологии.
Из анамнеза необходимо выяснить, не диагностировалась ли такая же патология в семье.
Результаты физикального обследования будут следующими:
- при осмотре – отмечается бледность с синюшным оттенком кожных покровов и видимых слизистых оболочек;
- при пальпации (прощупывании) – при изучении верхушечного толчка отмечается его смещение;
- при аускультации сердца (прослушивании фонендоскопом) – выявляется систолический шум, может быть обнаружено усиление тонов сердца из-за необходимости желудочка сокращаться сильнее, чтобы обеспечить выталкивание крови в сосудистую систему. При наличии аритмий их можно обнаружить аускультативно.
Также в ряде случаев отмечаются нарушения со стороны центральной гемодинамики (тока крови):
- аритмичный пульс;
- повышение артериального давления.
Из инструментальных методов исследования в диагностике описываемого заболевания информативными являются следующие:
- обзорная рентгенография органов грудной клетки – она позволяет обнаружить изменение контуров сердца (а именно за счет увеличения пораженного желудочка) и сопутствующие нарушения со стороны крупных сосудов. Но метод является информативным при прогрессировании описываемой патологии – это не удовлетворяет клиницистов, так как болезнь при этом может уже достигнуть критической точки развития;
- рентгенография сердца с контрастированием пищевода – пациент принимает внутрь порцию контрастного вещества, затем проводят рентгенографическое исследование сердца, с помощью полученных снимков оценивают размеры и другие характеристики желудочков;
- электрокардиография (ЭКГ) – графическое записывание биопотенциалов сердца. Электрокардиография не является специфическим методом выявления гипертрофической кардиомиопатии, но она позволяет определить нарушения ритма, которые могут возникать при описываемом заболевании, а также оценить работу сердца на фоне разрастания миокарда;
- чреспищеводная электрокардиография – благодаря близости расположения электродов к миокарду результаты ЭКГ будут более точными;
- холтеровское исследование – пациенту устанавливают специальный аппарат, который фиксирует на протяжении 24 часов ритм сердца. Метод позволяет выявить те нарушения электрической активности сердца, которые не получилось обнаружить при проведении обычной ЭКГ;
- эхокардиография (ЭхоКГ) – выявление изменений структуры миокарда с помощью ультразвуковых волн;
- вентрикулография – в желудочки сердца вводят контрастное вещество, затем делают рентгенологические снимки, по ним оценивают строение стенки желудочков, состояние их полостей, а также функциональную активность;
- аортография – во время проведения данного метода в аорту вводят контрастное вещество, после чего делают рентгеновские снимки, по которым определяют нарушения аорты, возникшие вследствие нарушений работы левого желудочка на фоне описываемой патологии;
- магнитно-резонансная томография (МРТ) – высокая диагностическая способность метода (благодаря послойному изучению структур) позволяет выявить тканевые нарушения миокарда;
- биопсия миокарда – забор фрагментов тканей сердечной мышцы с последующим изучением под микроскопом.
Лабораторные методы исследования менее информативны в диагностике описываемого заболевания и, как правило, проводятся для оценки его последствий. Это:
- общий анализ крови – повышение количества лейкоцитов (лейкоцитоз) и СОЭ может сигнализировать про воспалительное поражение внутренней оболочки сердца, которое способно развиться на фоне данной болезни;
- анализ газового состава крови – по содержанию кислорода и углекислого газа можно косвенно судить про степень нарушения кровообращения;
- коагулограмма – позволяет оценить состояние свертывающей системы крови и риск тромбообразования, которые существуют при этой патологии;
- гистологическое исследование – под микроскопом изучают тканевое строение биоптата. При этом в нем нередко отмечается замещение мышечных структур на соединительнотканные;
- цитологическое исследование – под микроскопом изучают клеточное строение биоптата. Клетки в образце тканей расположены хаотично.
Механизм развития
Ключевую роль в развитии заболевания играет компенсаторное увеличение сердечной мышцы. Это обусловлено двумя патологическими механизмами. К ним относят:
- нарушение диастолической активности миокарда;
- закупоривание выходного отдела желудочка.
При диастолической дисфункции в желудочки попадает недостаточное количество крови. Это обусловлено нарушением растяжимости миокарда. Как следствие, итоговое диастолическое давление быстро увеличивается.

Обструкция выходного тракта желудочка сопровождается утолщением перегородки. При этом нарушается движение передней створки митрального клапана. Потому во время изгнания наблюдается перепад давления между частью аорты и желудочком. Как следствие, конечное диастолическое давление увеличивается.
В таких условиях появляется компенсаторная гиперфункция. Она провоцирует гипертрофию и дилатацию левого предсердия. При декомпенсации есть риск возникновения легочной гипертонии.
Иногда эта форма кардиомиопатии сопровождается инфарктом миокарда. Такое нарушение обусловлено уменьшением вазодилатационного резерва артерий, повышением потребности пораженного миокарда в кислороде, компрессией интрамуральных сосудов в период систолы. Также причиной становится развитие сопутствующего атеросклероза венечных артерий и другие факторы.

К макроскопическим проявлениям недуга относят утолщение стенок желудочка. При этом объем его полости уменьшается или остается в пределах нормы. Для микроскопической картины характерна беспорядочная локализация кардиомиоцитов. Помимо этого, происходит замещение мышечных тканей на фиброзные и нарушение структуры интрамуральных венечных артерий.
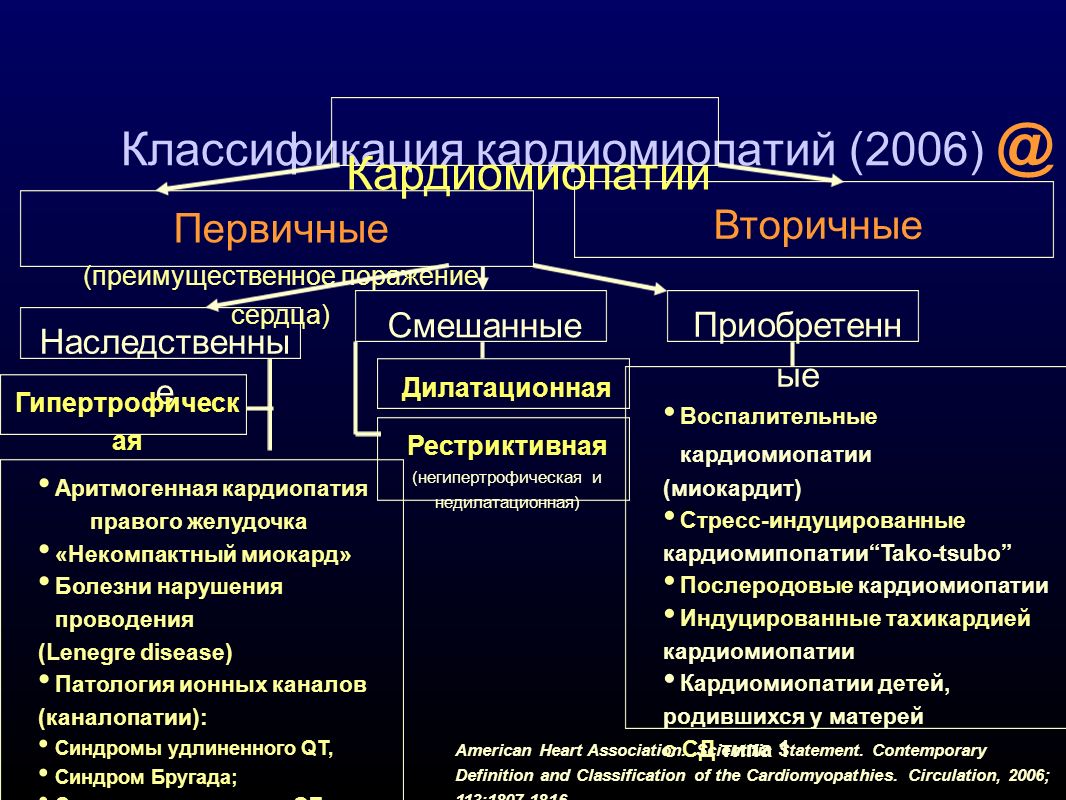
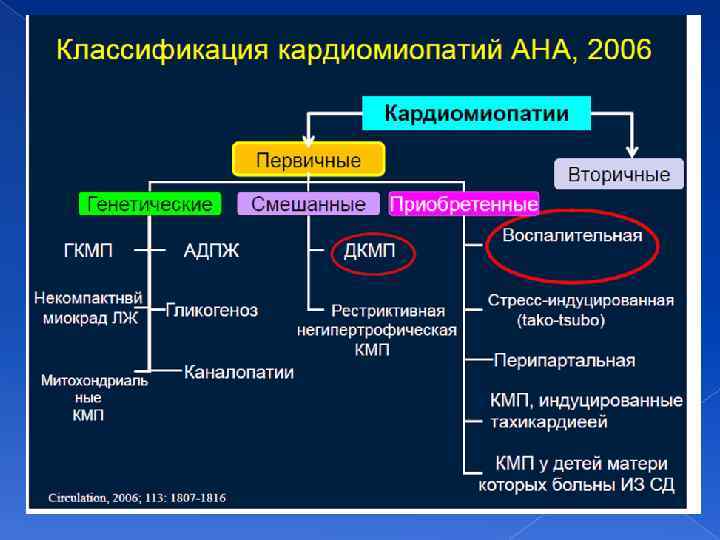
Классификация
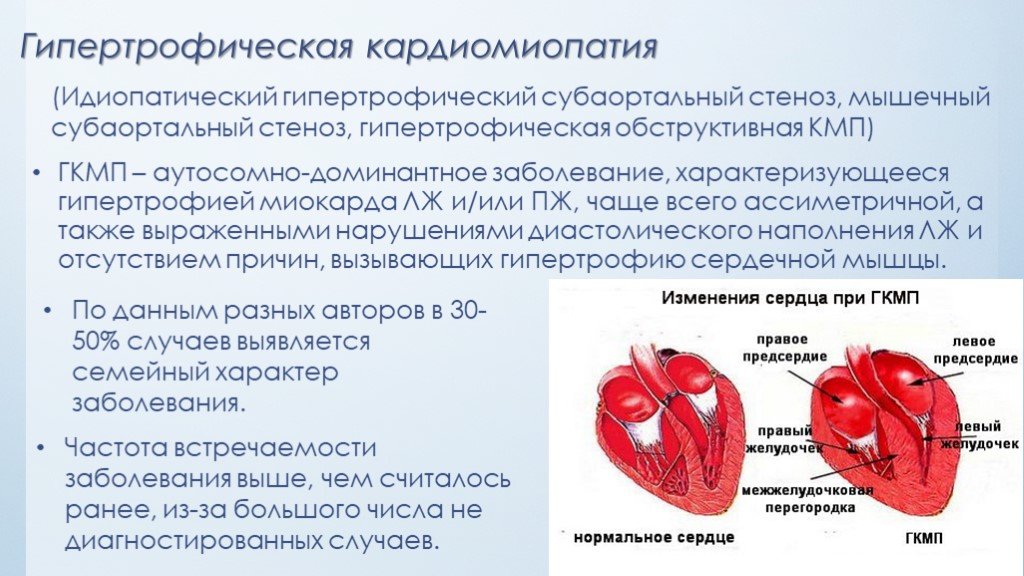
С учетом симметричности увеличения сердечной мышцы существует 2 вида гипертрофии – симметричная и асимметричная.

В первом случае наблюдается одинаковое утолщение передней и задней стенок желудочка. Также страдает межжелудочковая перегородка. Она подвержена концентрической гипертрофии. Это означает, что утолщение происходит по кругу. Иногда утолщается не только левый, но и правый желудочек.
Асимметричная форма заболевания патологии представляет собой преимущественное увеличение определенной части межжелудочковой перегородки – верхней, средней или нижней. При этом ее толщина в 1,5–3 раза превышает заднюю стенку левого желудочка. В нормальном состоянии они имеют одинаковые размеры.

Иногда гипертрофированная межжелудочковая перегородка сочетается с увеличением определенной части левого желудочка. При этом толщина задней стенки не меняет размеров. Асимметричная форма заболевания наблюдается в 2/3 случаев.
С учетом препятствий кровотока из желудочка в аорту, выделяют следующие виды заболевания:
- Обструктивная кардиомиопатия. Эта форма патологии сопровождается увеличением мышцы межжелудочковой перегородки, что провоцирует появление препятствий для кровотока. Разновидность недуга с обструкцией выносящего тракта также называют субаортальным подклапанным стенозом.
- Гипертрофическая кардиомиопатия без обструкции. В этом случае преград для полноценного кровотока нет.
В зависимости от причин появления этот вид кардиомиопатии может иметь такие формы:
- Идиопатическую. В этом случае причина развития недуга неизвестна. Заболевание также называют первичным. Появление обусловлено наследственной передачей измененных генов или их внезапной мутацией. Как следствие, наблюдается нарушение структуры и функционирования сократительных белков мышечных тканей сердца.
- Вторичную. Характерно для пожилых людей, которые имеют артериальную гипертензию. В группу риска входят пациенты, которые обладают врожденными аномалиями в структуре сердечной мышцы. При этом некоторые врачи не соглашаются с такой классификацией, считая гипертрофической кардиомиопатией лишь первичным случаем.
Причины гипертрофической кардиомиопатии
Признаки гипертрофической кардиомиопатии считают наследственным заболеванием. Гипертрофическая кардиомиопатия возникает в результате мутаций одного из четырёх генов, кодирующих белки сердца (/3-миозин тяжёлых цепей, ген локализован в хромосоме 14; тропонин Т сердца, ген локализован в хромосоме 1; а-тропомиозин, ген расположен в хромосоме 15; миозинсвязывающий белок С, ген расположен в хромосоме 11).
Гипертрофическая кардиомиопатия часто носит семейный характер. Выявлено по крайней мере 6 генетических локусов, ответственных за возникновение заболевания и необходимость лечения гипертрофической кардиомиопатии. Причинами гипертрофической кардиомиопатии могут быть различные мутации одного из пяти генов, кодирующих синтез белков сердечного саркомера (тропонина Т, тропонина I, а-тропомиозина, /3-миозина и миозинсвязывающего белка С). В этих генах обнаружено около 70 мутаций, вызывающих гипертрофическую кардиомиопатию. Выживаемость больных гипертрофической кардиомиопатией, возникшей в результате особо клинически злокачественной мутации гена тяжёлой цепи /3-миозина, существенно ниже, чем при мутации гена сердечного тропонина Т, причём в последнем случае клинические проявления возникают в более позднем возрасте.
Классификация гипертрофической кардиомиопатии
Различают обструктивную (сужающую выносящий тракт левого желудочка) и необструктивную гипертрофические кардиомиопатии. Гипертрофия может быть симметричной (увеличение с вовлечением всех стенок левого желудочка) и асимметричной (увеличение с вовлечением одной из стенок). Гипертрофия может охватывать изолированно лишь верхушку сердца (симптомы — апикальная гипертрофическая кардиомиопатия). При гипертрофии верхней части межжелудочковой перегородки непосредственно под фиброзным кольцом аортального клапана говорят о субаортальном стенозе.
Важными общими признаками гипертрофической кардиомиопатии (как с обструкцией, так и без неё) выступают высокая частота нарушений ритма сердца, прежде всего желудочковой экстрасистолии и пароксизмальной тахикардии, и нарушение диастолического наполнения левого желудочка, что может приводить к признакам сердечной недостаточности. С аритмиями связывают внезапную смерть, наступающую у 50% больных гипертрофической кардиомиопатией без лечения.

Что такое гипертрофическая кардиомиопатия

Гипертрофическая кардиомиопатия — это весьма редкое наследственное, т.е. первичное по происхождению заболевание, характеризующееся гипертрофией левого желудочка при отсутствии каких-либо признаков врожденных и приобретенных пороков сердца, системной артериальной гипертензии и других форм патологии, способных вызывать его гипертрофию.
Расстройство имеет переменную картину и имеет высокую частоту внезапной смерти. На самом деле, гипертрофическая кардиомиопатия (ГКМ) является основной причиной внезапной сердечной смерти у детей до и подросткового возраста. Отличительной чертой этого расстройства является гипертрофия миокарда, которая часто асимметрична и возникает при отсутствии явного стимула гипертрофии. Эта гипертрофия может возникать в любой области левого желудочка, но часто включает межжелудочковую перегородку, что приводит к обструкции потока через левый желудочек тракта оттока.
У многих больных, особенно детей, с ГКМ может не иметься симптомов. Тщательная оценка шумов в сердце может выявить заболевание.
Гипертрофическую кардиомиопатию классифицируют по ее анатомическому паттерну, наблюдаемому в левом желудочке. Наиболее часто (примерно в 90% случаев) гипертрофия является асимметричной и относится к желудочковой перегородке. При гистологическом исследовании в ней обнаруживают беспорядочно расположенные кардиомиоциты, образующие хаотическую, а не обычную упорядоченную, характерную для нормального миокарда структурированную ткань с параллельно расположенными миоцитами. При этом в некоторых гипертрофированных кардиомиоцитах выявляют дистрофические изменения, вплоть до необратимой альтерации с развитием заместительного склероза. Кроме того, постоянным патогистологическим признаком гипертрофической кардиомиопатии является увеличение содержания в миокарде соединительной ткани вследствие интерстициального фиброза и в меньшей степени заместительного склероза.
Функционально гипертрофическую кардиомиопатию чаще всего классифицируют по механизму обструкции пути оттока крови из левого желудочка.
Примерно у четверти больных гипертрофической кардиомиопатией гипертрофия перегородки является причиной обструкции пути оттока крови из левого желудочка во время систолы.
Во время диастолы желудочек заполняется через открытое митральное отверстие. При этом из-за утолщения (гипертрофии) и фиброзирования стенки желудочка процесс его заполнения (обозначен волнистой стрелкой) затрудняется. В ранний период систолы (период выброса начальной порции крови из левого желудочка) поток крови проходит через открытый аортальный клапан аномально близко (опять же из-за утолщенной стенки) к митральному отверстию.
В середине систолы утолщенная перегородка, суживающая выходной путь кровотоку, детерминирует эффект Вентури (ГУ): перетягивание передней створки митрального клапана к перегородке (митральная створка может даже к ней прикоснуться), что вызывает динамическую обструкцию аортального отверстия. При этом сердечный выброс существенно уменьшается, несмотря на значительное увеличение внутрижелудочкового давления. Описанное препятствие выбросу крови является патогенетически значимым преимущественно в середине или конце систолы, т.е. в моменты наибольшей постнагрузки на желудочек.
В условиях, когда гипертрофированное сердце подвергается внезапному увеличению постнагрузки, кривая диастолического давления смещается вверх и принимает более крутой угол подъема, а кривая иэоволюмического систолического давления перемещается лишь немного вверх по сравнению с аналогичной кривой в норме.
При этом ударный объем уменьшается, несмотря на заметное повышение конечного диастолического давления. Патогенетической основой всех этих изменений является уменьшение комплаенса и растяжимости гипертрофированного сердца.
Диагностика гипертрофической кардиомиопатии
Существует несколько тестов, которые зачастую используются для диагностики ГКМП.
История заболевания — обращается внимание на любые предыдущие симптомы, которые могут быть не только у больного, но и других членов семьи. При этом тщательно изучается родословная больного.
Физический осмотр — проводится поиск любых признаков заболевания и других проблем со здоровьем.. Результаты истории болезни и физического обследования предоставляют важную информацию для постановки диагноза и определяют, какие из следующих тестов необходимы:
Результаты истории болезни и физического обследования предоставляют важную информацию для постановки диагноза и определяют, какие из следующих тестов необходимы:
- ЭКГ (электрокардиография) — оценивается электрическая активность сердца и, в случае наличия характерных изменений, определяются аритмии.(ненормальные сердечные ритмы). ЭКГ также может быть выполнена во время физической нагрузки. Большинство больных с ГКМП имеют аномальные ЭКГ.
- ЭхоКГ (эхокардиография) — проводится ультразвуковое сканирование сердца, которое основано на использовании звуковых волн с целью создания эха, когда они попадают в диагностируемые части тела. Метод позволяет рассмотреть структуру сердца и его функциональные возможности.
- Стресс-тест с применением ЭКГ — это тесты, выполняемые во время упражнений, например, на велотренажере или беговой дорожке.
- Холтеровский мониторинг — регистрация ЭКГ проводится в течение определенного периода времени (например, несколько дней). “Holter” — это устройство ЭКГ, которое носится на талии или в кармане, что позволяет двигаться и ходить.
- МРТ (магнитно-резонансная томография) — выполняется сканирование, которое создает высококачественные изображения и используется для просмотра структуры и функций сердца. На снимках МРТ хорошо видно любое присутствие фиброзной ткани.

Причины первичной кардиопатии
В данном случае речь идет о собственно кардиологических процессах.
Инфаркт миокарда. Некроз сердечной мышцы. Развивается как итог длительно текущей гипертензии и иных явлений. В ходе формирования наблюдается отмирание кардиомиоцитов (клеток из которых состоит сердце), и замещение их грубой рубцовой тканью, без возможности восстановления. Как уже было сказано, такие структуры не способны выполнять сократительную функцию, отсюда снижение гемодинамики, кровообращения в тканях, хроническая гипоксия и масса иных патологий некардиального рода. В такой ситуации наиболее распространены дилатационная ишемическая разновидности кардиопатии.

ИБС. Ишемическая болезнь сердца. Процесс, предшествующий инфаркту и кардиосклеротическим изменениям. Развивается у пациентов старшего возраста, после 60. Ранее редко, только при наличии соматических патологий сердечного или эндокринного генеза. Сопровождается болями в груди, одышкой, нарушениями сознания. Лечение не этиотропное, направлено на устранение симптомов. Без терапии инфаркт наступит в перспективе 1-3 лет. На фоне ИБС вероятно повторное неотложное состояние. На сей раз летальное.

- Гипертоническая болезнь. Отнести ее к факторам первичного развития патологического процесса можно только условно. ГБ и симптоматическое повышение артериального давления обуславливает становление гипертрофической формы кардиопатии. На ранних этапах она не опасна, вообще никак не дает о себе знать. Как только проявления возникают, становится слишком поздно даже для радикальной помощи.
- Легочная гипертензия. Приводит к становлению особого состояния, при котором сердце и его структуры разрастаются. Это потенциально смертельное явление, которое требует срочного лечения. Даже при условии комплексной терапии прогноз туманный.
- Врожденные и приобретенные пороки развития сердца. Многообразны по характеру: от митральной регургитации, когда кровь поступает из желудочков обратно в предсердия, до стеноза митрального клапана и аортальных патологий. Симптомов этих процессов нет вообще, что делает раннюю диагностику затруднительной.

Кардиопатия сердца — результат патологий и явлений, которые их сопровождают: нарушения гемодинамики, повышение артериального давления, гипоксия тканей, в том числе и самого миокарда. Чем раньше назначается терапевтический курс, тем лучше прогноз.